Informacje ogólne
Definicja
- Uraz akceleracyjny kręgosłupa szyjnego
- Objaw główny — ból szyi z bólowym ograniczeniem ruchomości
- zazwyczaj ból mięśni, przypominający ból po wysiłku, pojawiający się kilka godzin po wypadku
- prawdopodobnie spowodowany krwawymi wybroczynami w więzadłach i mięśniach
- Możliwy element zespółu stresu pourazowego z licznymi dodatkowymi dolegliwościami, takimi jak:1
- bóle, m.in. szyi, głowy, ramion
- wegetatywne, m.in. stan przedomdleniowy, drżenie, szum w uszach
- neurasteniczno-sensoryczne, m.in. zaburzenia snu, drażliwość, zmniejszona wydajność
- psychiczne, m.in. obniżenie napędu i nastroju, stany lękowe
- W przypadku przedłużających się objawów należy wykluczyć współistniejące zaburzenia psychiczne.
Problem
- W rozpoznaniu brakuje jasnej definicji i klasyfikacji, a także ogólnie przyjętych kryteriów diagnozowania i leczenia.
- Częstotliwość występowania jest bardzo różna w różnych krajach.
- Uraz akceleracyjny kręgosłupa szyjnego odgrywa coraz większą rolę w ocenie następstw wypadków podlegających odszkodowaniu.2
- Przedłużające się spory prawne zwiększają 4-krotnie ryzyko przejścia w stan przewlekły i dlatego należy ich unikać.3
Klasyfikacja
- Należy jak najwcześniej i w sposób ostateczny określić stopień ciężkości urazu zgodnie z uznanym schematem klasyfikacji.
- Podział na 5 kategorii WAD (WAD - whiplash associated disorders) według Quebec Task Force4:
- WAD 0: brak dolegliwości ze strony kręgosłupa szyjnego, brak obiektywnie uchwytnych deficytów
- WAD I: tylko dolegliwości ze strony kręgosłupa szyjnego w postaci bólów, uczucia sztywności lub nadwrażliwości, brak obiektywnie uchwytnych deficytów
- WAD II: dolegliwości ze strony kręgosłupa szyjnego jak w punkcie I oraz objawy mięśniowo-szkieletowe (ograniczenie ruchu, tkliwość w badaniu palpacyjnym)
- WAD III: dolegliwości ze strony kręgosłupa szyjnego jak w punkcie I oraz objawy neurologiczne (osłabione lub zniesione odruchy własne mięśni, niedowłady, deficyty czuciowe)
- WAD IV: dolegliwości ze strony kręgosłupa szyjnego jak w punkcie I oraz złamanie lub przemieszczenie kręgów w odcinku szyjnym
Inne klasyfikacje
- Ostre urazy lub dolegliwości trwające poniżej 6 miesięcy
- Przewlekłe dolegliwości trwające powyżej 6 miesięcy
Częstotość występowania
- Około 80% ofiar wypadków samochodowych doznaje urazu akceleracyjnego kręgosłupa szyjnego.5
- z czego 90–95% to urazy tylko o łagodnym lub umiarkowanym nasileniu (maks. WAD II)4
- Do 500 przypadków dystorsji kręgosłupa szyjnego po wypadkach komunikacyjnych na 100.000 mieszkańców.
- W Polsce dystorsja szyjnego odcinka kręgosłupa jest obecnie rozpoznawana nawet u co drugiej osoby, która doznała obrażeń w wypadku komunikacyjnym.2
Etiologia i patogeneza
- Mechanizm wypadku
- bierne, niespodziewane przyspieszenie (często uderzenie od tyłu) z odpowiednimi ruchami translacyjnymi, retrofleksyjnymi i rotacyjnymi kręgosłupa szyjnego
- uraz sportowy, np. przy upadku podczas jazdy na snowboardzie
Patofizjologia
- Ból szyi
- prawdopodobnie spowodowany krwawymi wybroczynami w więzadłach i mięśniach kręgosłupa szyjnego
- Zmiany strukturalne można wykazać podczas sekcji zwłok, lecz badania tomografii komputerowej ani rezonansu magnetycznego z reguły nie wykazują zmian patologicznych.
- Ból głowy
- przypuszczalnie aktywacja nerwu trójdzielnego przez nerwy doprowadzające C2–C56
- Możliwy element zespółu stresu pourazowego z licznymi dodatkowymi dolegliwościami (patrz definicja)1
- Duże znaczenie ma przeżywanie wypadku z reakcją psychowegetatywną i aktywacją stresu.
- Istnieją teorie, że WAD (whiplash associated disorders), szczególnie postacie przewlekające się, mają podłoże psychosomatyczne, w której czynnik urazowy (lub jedynie konfliktowa sytuacja stresowa) wyzwala lub podtrzymuje odczuwanie dolegliwości somatycznych i psychicznych.2
- Trwają dyskusje nad złożonymi mechanizmami powstawania zespołu dolegliwości:
- zaburzenia czynności zstępującego serotoninergicznego układu hamowania bólu w pniu mózgu
- rozregulowanie układów neurochemicznych, neurohormonalnych i/lub neuroelektrycznych z pozakomórkowym i wewnątrzkomórkowym przemieszczeniem elektrolitów
- wzrost stężenia aminokwasów pobudzających, opiatów endogennych lub NO2
Przewlekłe dolegliwości
- Rozwój dolegliwości przewlekłych prawdopodobnie zależy mniej od mechanizmu i ciężkości wypadku niż od czynników predysponujących.7
- Występujący przed urazem lęk i depresja zwiększają prawdopodobieństwo długofalowych objawów stresu pourazowego.8
Czynniki predysponujące
- Nieużywanie zagłówka
- Czynniki ryzyka rozwoju stanu przewlekłego
ICD-10
- S13.4 Skręcenie i naderwanie odcinka szyjnego kręgosłupa
Diagnostyka
Kryteria diagnostyczne
- Ból szyi tuż po urazie
- Jeśli wystąpi powyżej 3 dni po urazie, związek jest mało prawdopodobny.
- Traumatyczne przeżycie wypadku lub ostre zaburzenie stresowe po wypadku i zaburzenia psychiczne w wywiadzie
- wzrost ryzyka długotrwałych dolegliwości
- Diagnostyka obrazowa jest konieczna tylko przy „niebezpiecznym mechanizmie wypadku” zgodnie z kanadyjską regułą C-Spine-Rule.
Rozpoznania różnicowe
- Ból głowy typu napięciowego
- Ból mięśni karku
- Urazy szyi odpowiadające WAD 4
- złamanie
- zwichnięcie
- Rozwarstwienie tętnicy szyjnej
Diagnostyka
Diagnostyka obowiązkowa
- Szczegółowy wywiad na temat urazu, uwzględniający wszystkie dostępne źródła (protokoły pierwszego badania lekarskiego, policyjne, Szpitalnego Oddziału Ratunkowego).
- Należy wcześnie zwrócić uwagę na objawy ostrego zaburzenia stresowego (natręctwa, lęki, zachowania unikające, nadmierna aktywność lub wycofanie, objawy dysocjacyjne).
- Ich ewentualne występowanie należy udokumentować tak samo jak historię chorób psychicznych i psychosomatycznych, ponieważ są to czynniki ryzyka rozwoju przewlekłych dolegliwości bólowych.
- Równie ważne jest dokładne badanie przedmiotowe uwzględniające psychologiczne aspekty doświadczenia urazu.
- dokumentacja pełnego stanu neurologicznego łącznie z wywiadem i ewentualnie badaniami klinicznymi pod kątem zaburzeń równowagi i słuchu, w tym szumu w uszach, stanu psychosomatycznego (oznaki ostrego zaburzenia stresowego?) i objawów kostno-mięśniowych
- Dodatkowe badania powinny być dobrane odpowiednio do konkretnego przypadku.
- zalecenie zastosowania kanadyjskiej reguły C-Spine Rule w celu sprawdzenia, czy istnieją wskazania do dalszej diagnostyki obrazowej.
Kanadyjska reguła C-Spine Rule11
- Niebezpieczne mechanizmy wypadków, przy których wskazana jest diagnostyka obrazowa w celu wykluczenia urazu kręgosłupa szyjnego:
- upadek z wysokości powyżej 1 m lub powyżej 5 schodów
- uraz związany z kompresją osiową (np. skok do płytkiej wody)
- wypadek drogowy przy prędkości powyżej 100 km/h
- dachowanie
- pacjent został wyrzucony z pojazdu
- wypadek pojazdu jednośladowego
- zderzenie z autobusem lub pojazdem ciężarowym
Diagnostyka obrazowa
- Jeśli wskazane jest wykonanie badań obrazowych, należy wykonać zdjęcia Rtg kręgosłupa szyjnego w 2 płaszczyznach z uwidocznieniem wszystkich segmentów i zdjęcie celowane przez jamę ustną.
- W zależności od wywiadu lub obserwacji klinicznych albo przy niepełnej wizualizacji kręgosłupa szyjnego w natywnym badaniu Rtg, może być konieczna tomografia komputerowa.
- Przy oznakach ciężkiego urazu akceleracyjnego kręgosłupa szyjnego, ogniskowych nieprawidłowości neurologicznych, istotnego makroskopowego urazu tkanek miękkich lub nowotworu pacjent powinien mieć wykonane badanie kręgosłupa metodą rezonansu magnetycznego i/lub TK.
- Przy długotrwałym bólu, utrzymującym się przez 4 tygodnie bez innych oznak uszkodzeń strukturalnych, pacjent powinien mieć wykonane badanie kręgosłupa metodą rezonansu magnetycznego, celem definitywnego wykluczenia urazu tkanek miękkich.
Wskazania do wystawienia skierowania
- Pilne skierowanie
- przy podejrzeniu WAD III lub IV, tj. przy podejrzeniu uszkodzenia nerwów, złamań lub przemieszczeń
- Długofalowe dolegliwości
- zwłaszcza przy zagrożeniu rozwojem stanu przewlekłego skierowanie np. do lekarza specjalisty w Poradni Leczenia Bólu lub psychiatrii i psychoterapii
Check-lista dotycząca skierowania
Uraz typu smagnięcia biczem
- Cel skierowania
- Rozpoznanie? Leczenie? Inne?
- Wywiad
- Kiedy i jak powstały dolegliwości? Przebieg i rozwój? Postęp? Uporczywe dolegliwości?
- Stopień bólu? Objawy psychosomatyczne? Upośledzenie funkcji? Oznaki deficytów neurologicznych?
- Wcześniejsze leczenie: skuteczność?
- Inne istotne choroby? Istotne problemy psychospołeczne? Regularnie przyjmowane leki?
- Konsekwencje: zdolność do pracy, absencja, codzienne czynności?
- Możliwości poruszania się?
- Badanie przedmiotowe
- Bóle? Deficyty neurologiczne: czucie, motoryka, odruchy?
- Zbieżność czy rozbieżność wyników badań przedmiotowych i radiologicznych?
- Badania uzupełniające
- ewentualnie Rtg kręgosłupa szyjnego
- ewentualnie badanie metodą tomografii komputerowej lub rezonansu magnetycznego (nie jest dostępne w POZ)
Leczenie
Cele leczenia
- Ustąpienie objawów
- Zapobieganie stanowi przewlekłemu
Ogólne informacje o leczeniu
- W zależności od stopnia WAD2
- Dotyczy stopnia ciężkości WAD 0-II (bez deficytów neurologicznych, bez złamań)
- Najlepsza i najbardziej opłacalna terapia12
- dokładne omówienie choroby i jej naturalnego przebiegu z bólami w fazie ostrej
- poradnictwo dotyczące wczesnej aktywnej mobilizacji szyi
- Wzbudzanie u pacjentów pozytywnych oczekiwań
- Osoby dotknięte urazem szyi często obawiają się długotrwałych dolegliwości lub ewentualnej niepełnosprawności.
- Już na początku należy poinformować pacjentów, że dolegliwości po takim urazie najczęściej mijają w ciągu kilku miesięcy.
- Czasami konieczne jest wsparcie psychoterapeutyczne.
- Pacjenci z pozytywnymi oczekiwaniami mają 3 razy lepsze rokowania niż ci z oczekiwaniami negatywnymi.13
- Postępowanie NIE zalecane, ponieważ sprzyja ewentualnemu rozwojowi stanu przewlekłego:
Zalecenia dla pacjentów
- Aktywność
- motywacja do jak najwcześniejszej aktywności fizycznej
- wczesny powrót do pracy
- informowanie pacjentów o przewidywanym czasie trwania dolegliwości i uspokajanie ich obaw
- ból i usztywnienie szyi przez kilka tygodni, po czym stopniowo ustępują
- Poruszanie się nie powoduje żadnych szkód.
- Ćwiczenia szyi
Farmakoterapia
- Wystarczające, ale tymczasowe (zwykle nie dłuższe niż 4 tygodnie) leczenie bólu, np. lekami z grupy NLPZ
- W przypadku bolesnego, zaburzających sen, napięcia mięśni stosuje się tymczasowo środki rozluźniające mięśnie.16
- np. tyzanidyna - dawka początkowa 2 mg na dobę
- Jeśli istnieje ryzyko rozwojowi stanu przewlekłego, można też wprowadzić leki przeciwdepresyjne lub psychoterapię.
- np. amitryptylina 25–150 mg na dobę
Fizjoterapia
- Nie ma dodatkowych korzyści z intensywnej fizjoterapii w porównaniu z jednorazową konsultacją
- Jedna sesja z omówieniem/konsultacją ma taki sam efekt jak szczegółowy plan treningów na 20 sesji u pacjentów z przewlekłymi dolegliwościami.17
Zapobieganie
- Prawidłowa regulacja zagłówka
- Unikanie unieruchomienia po wypadku
- Szybkie rozpoczęcie aktywizującej mobilizacji
- Szybki powrót do pracy zawodowej i codziennych czynności
Przebieg, powikłania i rokowanie
Przebieg
- Przebieg zależy przede wszystkim od predysponujących psychologicznych i somatycznych czynników ryzyka.
- Istotną rolę w określaniu rokowania odgrywa zachowanie i oczekiwania zarówno pacjentów, jak i terapeutów oraz odpowiednie leczenie.
Rokowanie
- Dla zdecydowanej większości pacjentów rokowanie jest dobre.
- Po 6 miesiącach 88% pacjentów nie odczuwa dolegliwości.7
- Szacuje się, że ok. 5% pacjentów staje się niezdolnych do pracy.18
- Szeroki zakres mediany czasu powrotu do zdrowia, w zależności od profilu pacjenta7
- zdrowi młodzi mężczyźni: 17 dni, kobiety w wieku powyżej 60 lat: 262 dni
Kontrola przebiegu
- Ze względów istotnych dla ubezpieczenia pacjenci powinni być obserwowani do momentu ustąpienia objawów.
- Na potrzeby ubezpieczenia często sporządza się opinię.
Informacje dla pacjentów
O czym należy poinformować pacjentów?
- Zalecana jest opieka psychologiczna (psychoedukacja), co koreluje z korzystnymi rokowaniami.
- Ruch jest pomocny i nie jest szkodliwy (WAD 0–II).
- Długotrwałe zwolnienia lekarskie (pierwsze zwolnienie powyżej 3 tygodni) mogą sprzyjać rozwojowi stanu przewlekłego i dlatego NIE są zalecane.
Informacje dla pacjentów w Deximed

Mięśnie pleców i szyi
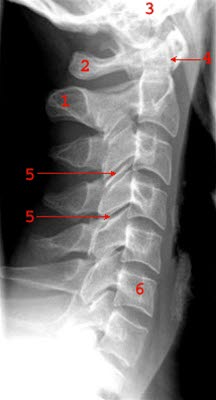
Rtg w projekcji bocznej kręgosłupa szyjnego: postawa wyprostowana, typowa po urazie akceleracyjnym kręgosłupa szyjnego. (1) Wyrostek kolczysty kręgu szyjnego2, (2) kręg szczytowy (atlas), (3) podstawa czaszki, (4) oś zęba kręgu obrotowego, (5) staw międzywyrostkowy/staw międzykręgowy, (6) trzon kręgu.
Źródła
Piśmiennictwo
- Schrader H, Stovner LJ, Ferrari R. Chronic whiplash syndrome--an overview. Tidsskr Nor Laegeforen 2002; 122(13): 1296-9. www.ncbi.nlm.nih.gov
- Teresiński G. Development of selective criteria for the verification of whiplash-associated disorders. Arch Med Sadowej Kryminol. 2019; 69(4): 164-191. pmid:32564575 PubMed
- Osti OL, Gun RT, Abraham G, et al. Potential risk factors for prolonged recovery following whiplash injury . Eur Spine J 2005; 14(1): 90-4. pubmed.ncbi.nlm.nih.gov
- Spitzer WO, Skovron ML, Salmi LR, et al. Scientific monograph of the Quebec Task Force on whiplash-associated disorders: redefining "whiplash" and its management. Spine 1995; 20 (suppl 8): 1-73. pubmed.ncbi.nlm.nih.gov
- Evans RW. The postconcussion syndrome and the sequelae of mild head injury. Neurol Clin 1992; 10(4): 815-47. www.ncbi.nlm.nih.gov
- Busch V, Frese A, Bartsch T. The trigemino-cervical complex. Integration of peripheral and central pain mechanisms in primary headache syndromes. Schmerz 2004; 18(5): 404-10. www.ncbi.nlm.nih.gov
- Suissa S, Harder S, Veilleux M. The relation between initial symptoms and signs and the prognosis of whiplash. Eur Spine J 2001; 10(1): 44-9. www.ncbi.nlm.nih.gov
- Mykletun A, Glozier N, Wenzel HG, et al. Reverse causality in the association between whiplash and symptoms of anxiety and depression.. Spine (Phila Pa 1976) 2011; 36(17): 1380-6. www.ncbi.nlm.nih.gov
- Malt UF. Psychiatric aspects of accidents, burns and other injuries. I: Gelder MG, López-Ibor JJ, Andreassen N, red. The New Oxford Textbook of psychiatry. Bd. 2. Oxford: Oxford University Press, 2000: 1185-93.
- Scholten-Peeters GG, Verhagen AP, Bekkering GE, et al. Prognostic factors of whiplash-associated disorders: a systematic review of prospective cohort studies. Pain 2003; 104(1): 303-22. www.ncbi.nlm.nih.gov
- Stiell IG, Wells GA, Vandemheen KL, et al. The Canadian C-spine rule for radiography in alert and stable trauma patients . JAMA 2001; 286(15): 1841-8. pubmed.ncbi.nlm.nih.gov
- Lamb SE, Gates S, Williams MA, et al. Emergency department treatments and physiotherapy for acute whiplash: a pragmatic, two-step, randomised controlled trial. Lancet 2013; 381: 546-56. PubMed
- Carroll LJ, Holm LW, Ferrari R, et al. Recovery in whiplash-associated disorders: do you get what you expect?. J Rheumatol 2009; 36(5): 1063-70. www.ncbi.nlm.nih.gov
- Józefiak-Wójtowicz A, Stolarczyk A, Deszczyński JM, Materek M, Pietras M, Bażant K. Use of cervical collar after whiplash injuries. Pol Orthop Traumatol. 2014; Aug 8;79: 132-137. pmid:25104609 PubMed
- Rosenfeld M, Gunnarsson R, Borenstein P. Early intervention in whiplash-associated disorders: a comparison of two treatment protocols. Spine 2000; 25: 1782-7. PubMed
- Freeman MD. Cervical sprain and strain. Medscape, last updated Sep 11, 2019. emedicine.medscape.com
- Michaleff ZA, Maher CG, Lin CW, et al. Comprehensive physiotherapy exercise programme or advice for chronic whiplash (PROMISE): a pragmatic randomised controlled trial. Lancet 2014. pmid:24703832 PubMed
- Borchgrevink GE, Lereim I, Røyneland L, Bjørndal A, Haraldseth O. National health insurance consumption and chronic symptoms following mild neck sprain injuries in car collisions. Scand J Soc Med 1996; 24: 264-71. PubMed
Autorzy
- Paweł Falkowski, lekarz, specjalista medycyny rodzinnej, Uniwersytet Medyczny w Białymstoku (recenzent)
- Sławomir Chlabicz, Prof. dr hab. n. med., specjalista medycyny rodzinnej, Uniwersytet Medyczny w Białymstoku (redaktor)
- Małgorzata Marczewska, lekarz, specjalista chorób wewnętrznych