Informacje ogólne
Definicja
- Powolny chłoniak nieziarniczy z komórek B charakteryzujący się przebiegiem białaczkowym.
- populacja monoklonalnych komórek B we krwi obwodowej >5 × 109 komórek/l, które należą do przewlekłych białaczek limfatycznych
- Przed przejściem w przewlekłą białaczkę limfocytową (CLL) występuje faza z monoklonalną limfocytozą B-komórkową (MBL).
- MBL definiuje się jako klonalną populację komórek B ≤5 × 109/l we krwi bez innych dowodów choroby limfoproliferacyjnej.
- MBL jest zespołem paraneoplastycznym CLL, który na pozór nie ma żadnego związku z nowotworem i występuje stosunkowo często w populacji ogólnej (0,5–5%), a chorobowość wzrasta wraz z wiekiem.
- Ryzyko progresji do CLL średnio około 1%/rok w zależności od liczby komórek
Częstość występowania
- Najczęstszy rodzaj białaczki w zachodnich krajach uprzemysłowionych
- Zapadalność
- roczna zapadalność 3–5/100 000
- Stosunek płci
- stosunek liczby mężczyzn do liczby kobiet: około 2:1
- Rozkład wiekowy
- zwykle jest to choroba wieku podeszłego
- średni wiek zachorowania u mężczyzn: 72 lata
- średni wiek zachorowania u kobiet: 75 lat
- Około 10% pacjentów jest w wieku <55 lat>1.
- diagnozowana coraz częściej w ostatnich latach nawet u młodszych pacjentów ze względu na rosnącą liczbę rutynowych badań laboratoryjnych
- zwykle jest to choroba wieku podeszłego
- Odsetek wszystkich nowotworów
- Odsetek różnych 1% wszystkich nowych przypadków raka inwazyjnego
- Odsetek 30% wszystkich białaczek
- Odsetek 10% wszystkich chłoniaków nieziarniczych
Etiologia i patogeneza
Etiologia
- Etiologia nie jest jeszcze znana
- Wydaje się, że czynniki genetyczne mają pewien wpływ.
- Dzieci pacjentów z CLL mają zwiększone ryzyko zachorowania na chłoniaka nieziarniczego.
- rzadko w Azji
Patogeneza
- CLL charakteryzuje się proliferacją i akumulacją dojrzałych komórek B
- Do głównych elementów patogenezy należą:
- zahamowanie apoptozy,
- deregulacja proliferacji.
- W przebiegu choroby dochodzi do stopniowych, kumulujących się zmian genetycznych z mutacjami i nieprawidłowościami chromosomalnymi, które sprzyjają proliferacji lub zapobiegają apoptozie.,
- Mutacje i zmiany chromosomowe sprawiają, że CLL jest bardziej agresywna w przebiegu i prowadzi do oporności na leczenie2
Czynniki predysponujące
- Nabyte
- rozpuszczalniki organiczne, np. benzen 1318)
- zwiększony kontakt z herbicydami/pestycydami
- wirusowe zapalenie wątroby typu C
- skłonność do chorób alergicznych
- historia wielu infekcji dróg oddechowych
- Dziedziczna
- 8,5-krotnie zwiększone ryzyko u krewnych pierwszego stopnia pacjentów z CLL
ICD-10
- C91.1 Przewlekła białaczka limfocytowa z komórkami B
Diagnostyka
- Pobranie próbki krwi obwodowej (morfologia krwi z rozmazem, rozmaz krwi, immunofenotypowanie) zwykle wystarczy w celu postawienia diagnozy
- Pacjenci nie mają często żadnych objawów w momencie diagnozy, diagnozowani w kontekście badań krwi w innych wskazaniach
- W przypadku utrzymującej się limfocytozy, której nie można wyjaśnić w inny sposób (>50% leukocytów lub >5 G/l odpowiadających 5000/μl) lub w przypadku limfadenopatii lub splenomegalii lub autoimmunologicznego obniżenia ilości elementów morfotycznych krwi, należy przeprowadzić diagnostykę CLL.
- We wstępnej diagnostyce CLL należy zastosować następujące badania wstępne:
- Wywiad lekarski
- badanie przedmiotowe z pełną oceną
stanu obwodowych węzłów chłonnych oraz oceną wielkości wątroby i śledziony - morfologia krwi (przynajmniej hemoglobina, liczba leukocytów, liczba płytek krwi)
- mikroskopowa morfologia WBC
- immunofenotypowanie krwi obwodowej
Kryteria diagnostyczne
- Rozpoznanie CLL, jeśli spełnione są następujące kryteria:
- liczba komórek: >5 × 109 klonalnych limfocytów B/l (>5000 komórek/μl) we krwi obwodowej przez co najmniej trzy miesiące
- Rozmaz krwi: przewaga małych, morfologicznie dojrzałych limfocytów
- Immunofenotypowanie: koekspresja antygenów komórek B CD19, CD20 i CD23 z antygenem komórek T CD5
- Wykrywanie monoklonalności limfocytów poprzez wykrywanie restrykcji łańcucha lekkiego (tylko łańcuchy kappa lub wolne lekkie łańcuchy lambda ulegają ekspresji)
Diagnostyka różnicowa
- Najczęstsze rozpoznanie różnicowe to:
- monoklonalna limfocytoza B-komórkowa
- reaktywna limfocytoza (infekcje wirusowe, choroby tkanki łącznej)
- inne chłoniaki białaczkowe (chłoniak grudkowy, chłoniak limfoplazmocytowy, chłoniak strefy brzeżnej, chłoniak z komórek płaszcza, białaczka limfocytowa B (B-PLL))
- białaczka włochatokomórkowa
Wywiad lekarski
- Około 25–50% pacjentów nie ma objawów w momencie diagnozy3!
- Objawy
- Ogólne objawy
- Znużenie
- Słaba wydolność organizmu
- Zmęczenie
- Objawy B (około 20 %): gorączka, nocne poty, utrata masy ciała >10% w ciągu ostatnich sześciu miesięcy
- szczególnie powiększenie węzłów chłonnych
- węzły chłonne szyi
- węzły chłonne pachowe
- węzły chłonne pachwinowe
- kaszel suchy, duszność (wraz z powiększeniem węzłów chłonnych w obrębie klatki piersiowej)
- uczucie ucisku w okolicy śledziony lub wątroby (50%)
- zwiększona podatność na infekcje
- Ogólne objawy
- Członkowie rodziny chorujący na CLL?
- Przebyte nowotwory złośliwe i ich leczenie?
- Narażenie na działanie substancji chemicznych (np. benzen) lub promieniowanie radioaktywne?
Badanie przedmiotowe
- Powiększenie węzłów chłonnych u około 80% pacjentów, którzy mają objawy3
- przeważnie węzły chłonne
- bezbolesne
- liczące kilka centymetrów długości
- umiarkowanie twarde
- przesuwalne
- przeważnie węzły chłonne
- Hepatosplenomegalia (ok. 50 %)
- Ewentualnie bladość (niedokrwistość)
- Ewentualnie objawy krwotoczne (małopłytkowość)
- około 10% pacjentów początkowo z niedokrwistością lub małopłytkowością
Badania uzupełniające w ramach podstawowej opieki zdrowotnej
Badanie krwi
- Morfologia WBC
- leukocyty: limfocytoza
- Oprócz maszynowego różnicowania leukocytów (czasami niedokładnego) należy przeprowadzić mikroskopowe różnicowanie komórek z rozmazem krwi.
- Stężenie hemoglobiny: zwykle na początku nadal w normie
- trombocyty: zwykle na początku nadal w normie
- leukocyty: limfocytoza
- Badanie biochemiczne
- LDH
- bilirubina, gamma-glutamylotransferaza, AST, ALT
- stężenie kreatyniny, stężenie mocznika, kwas moczowy
- haptoglobina (w przypadku podejrzenia hemolizy)
- proteinogram z surowicy
- hipogammaglobulinemia w zaawansowanej chorobie
- bezpośredni odczyn Coombsa (w przypadku podejrzenia autohemolizy)
Badania przesiewowe
- Nie zaleca się rutynowych badań przesiewowych w kierunku CLL w populacji ogólnej ani u krewnych pacjentów z CLL1.
USG jamy brzusznej
- Nie jest to absolutnie konieczne w ramach wstępnej diagnostyki
- Hepatosplenomegalia, powiększenie węzłów chłonnych
- Węzły chłonne >1 cm uważa się za powiększone.
- śledziona powiększona do 12 cm – nie uważa się za patologicznie powiększoną.
Diagnostyka specjalistyczna
Badania laboratoryjne: Immunofenotypowanie
- W celu wykrycia CLL należy przeprowadzić immunofenotypowanie.
- Ekspresja CD19 i CD23
- współekspresja CD5
- słaba lub nieobecna ekspresja CD20, CD79b, FMC7
- monoklonalność Igκ lub Igλ
- Z bezwzględnej liczby limfocytów we krwi i odsetka względnego monoklonalnych komórek B w immunofenotypizacji wynika bezwzględna liczba monoklonalnych komórek B.
- CLL występuje, gdy liczba monoklonalnych komórek B wynosi >5 × 109/l (co odpowiada 5000/μl).
Badania laboratoryjne przed rozpoczęciem leczenia
- Analizy genetyczne (decydujące dla wyboru leczenia)
- delecja chromosomu 17p13
- mutacja w genie TP53
- mutacja IGHV
- Dalsze badania laboratoryjne, np. ilościowe oznaczenie immunoglobulin w przypadku podejrzenia niedoboru odporności, beta-2-mikroglobulina (parametr prognostyczny)
Aspiracja lub biopsja szpiku kostnego
- Zazwyczaj niewymagane do postawienia diagnozy
- opcja dla niejednoznacznego immunofenotypowania
- Ewentualnie w trakcie trwania choroby w celu oceny niejasnego niedoboru krwinek lub jakości remisji
Biopsja węzłów chłonnych
- Zasadniczo niewymagane do diagnozy
- opcja dla niejednoznacznego immunofenotypowania
- Wskazania:
- brak „wypłukiwania”
- Podejrzenie transformacja w chłoniaka agresywnego (zespół Richtera)
Diagnostyka obrazowa
- Obrazowanie przekrojowe nie jest zwykle konieczne w początkowej diagnostyce.
- Klasyfikacja stadiów odbywa się bez obrazowania.
- USG jamy brzusznej
- zalecane przed rozpoczęciem leczenia: śledziona, wątroba, węzły chłonne
- węzły chłonne >1 cm uważa się za powiększone (w trakcie i po zakończeniu leczenia uważa się za powiększone tylko węzły chłonne >1,5 cm)
- Tomografia komputerowa (TK)
- tylko w przypadku szczególnych kwestii diagnostycznych (np. zajęcie śródpiersia, wybrzuszenie węzłów chłonnych jamy brzusznej) lub w ramach badań klinicznych
Klasyfikacja stadiów
- Klasyfikacja zaawansowania klinicznego według Bineta lub Raia jest również ważna przy CLL, jeżeli chodzi o:
- rokowania
- ocenę wskazań do leczenia
- Zarówno klasyfikację wg Bineta, jak i Raia można łatwo przeprowadzić (nie ma konieczności obrazowania).
- Badanie przedmiotowe
- Morfologia krwi
- W Europie dominuje klasyfikacja wg Bineta
Klasyfikacja zaawansowania klinicznego wg Bineta
- Określenie stężenia hemoglobiny i stężenia trombocytów
- Ocena pięciu obszarów limfatycznych
- węzły chłonne szyjne (jedno- lub obustronnie)
- węzły chłonne pachowe (jedno- lub obustronnie)
- węzły chłonne pachwinowe (jedno- lub obustronnie)
- Śledziona
- Wątroba
- Patrz tabela Klasyfikacja zaawansowania klinicznego CLL według Bineta.
- Przy wstępnej diagnozie:
- 60% chorych w stopniu A
- 30% chorych w stopniu B
- 10% chorych w stopniu C
Wskazania do skierowania do specjalisty
- W celu wyjaśnienia i w razie potrzeby podjęcia decyzji o leczeniu w przypadkach podejrzenia CLL
Leczenie
Cele leczenia
- W większości przypadków CLL nie da się wyleczyć, więc cele leczenia są ogólne1:
- przedłużenie życia
- poprawa jakości życia
- Przeszczepienie allogenicznych komórek macierzystych jest czynnością potencjalnie leczniczą dla małej liczby pacjentów.
Ogólne informacje o leczeniu
Ogólne zasady postępowania
- Wczesne leczenie bezobjawowych pacjentów nie wydłuża przeżycia.
- Leczenie należy zatem rozpocząć dopiero po wystąpieniu następujących objawów2:
- wyraźne oznaki niewydolności szpiku kostnego lub
- objawy związane z chorobą, takie jak objaw B lub zmęczenie
Pacjenci bezobjawowi vs. pacjenci z objawami
- W przypadku bezobjawowych pacjentów wysokiego ryzyka należy dalej postępować zgodnie z zasadą obserwacji.
- W przypadku jedynie umiarkowanej małopłytkowości lub niedokrwistości nadal można czekać pomimo obecności stopnia C wg Bineta, jeśli wartości pozostają stabilne w krótkoterminowych badaniach kontrolnych.
- Sama hepatomegalia nie jest zwykle wskazaniem do leczenia, wyraźna splenomegalia z powiększeniem śledziony >6 cm poniżej łuku żebrowego może już być.
- Jeśli same objawy przy stopniu B są wskazaniem do rozpoczęcia leczenia, należy przeprowadzić diagnostykę różnicową, zwłaszcza pod kątem infekcji lub chorób żołądkowo-jelitowych, endokrynologicznych i metabolicznych.
- Leczenie należy rozpocząć, jeśli nocne poty utrzymują się dłużej niż miesiąc i powodują stres psychologiczny.
Wskazania do leczenia
- CLL stopnia A i B wg Bineta, brak aktywnej choroby: strategia obserwacji dopóki choroba nie stanie się objawowa.
- CLL stopnia A i B wg Bineta, aktywna choroba: Leczenie
- CLL stopnia C wg Bineta: Leczenie
- Kryteria dotyczące aktywnej choroby
- Wystąpienie/zaostrzenie niewydolności szpiku kostnego
- Wyraźne (>10 cm) lub postępujące powiększenie węzłów chłonnych
- Wyraźna (>6 cm) lub postępująca splenomegalia
- Postępująca limfocytoza (u pacjentów z >30 000 limfocytów/µl)
- >50% wzrost w ciągu dwóch miesięcy
- czas podwojenia liczby limfocytów <6 miesięcy>
- Ogólne objawy
- utrata masy ciała (>10%) w ciągu ostatnich sześciu miesięcy
- gorączka >38°C przez ponad dwa tygodnie
- nocne poty
- wyraźne zmęczenie
- niedokrwistość autoimmunologiczna lub małopłytkowość oporne na leczenie steroidami
Ocena sukcesu leczenia
- Patrz tabela Przewlekła białaczka limfocytowa, kryteria remisji.
Strategia leczenia
- Jeśli to możliwe, leczenie należy prowadzić w ramach badań klinicznych.
- Wskazania do leczenia i wybór konkretnej metody leczenia stoją na pierwszym planie.
- Klasyfikacja zaawansowania klinicznego wg Bineta i objawy kliniczne
- sprawność fizyczna i choroby współistniejące – klasyfikacja według Cumulative Illness Rating Scale CIRS (14 kategorii dotyczących poszczególnych układów i organów, skala 0–44):
- dobry stan ogólny („go go”), CIRS ≤6;
- upośledzenie wydolności fizycznej („slow go”), CIRS >6;
- zły stan ogólny („no go”).
- Cytogenetyczne i molekularne genetyczne czynniki ryzyka (zwłaszcza del(17p), mutacja genu TP53)
- Wiek również odgrywa rolę, a granica wieku dla niektórych schematów leczenia wynosi 65 lat; obecnie jest tendencja, że to kryterium per se schodzi na dalszy plan.
- Wybór leczenia powinien opierać się na chorobach współistniejących a w mniejszym stopniu na wieku kalendarzowym.
- W porównaniu do przeszłości obecnie istnieją różne strategie intensywności leczenia.
- Wcześniej: stopniowe zwiększanie dawki leku w celu dopasowania do przebiegu przewlekłego nawrotu choroby
- Obecnie: leczenie, które od samego początku jest tak skuteczne, jak to tylko możliwe
Stosowane substancje
- Leki o ugruntowanej pozycji przy leczeniu CLL to:
Leki chemioterapeutyczne
- Chlorambucyl: leki alkilujące
- Bendamustyna: leki alkilujące
- Fludarabina: analogi puryn
- Cyklofosfamid: leki alkilujące
Przeciwciała
- Rytuksymab: przeciwciało anty-CD 20
- Obinutuzumab: przeciwciało anty-CD 20
- Alemtuzumab: przeciwciało anty-CD52
Substancje celowe
- Ibrutynib: inhibitor kinazy tyrozynowej
- Idelalizyb: inhibitor PI3K
- Wenetoklaks: inhibitor Bcl-2
Leczenie pierwszej linii2
Dobry stan ogólny („go go”)
- bez del(17p) / mutacji TP53
- z del(17p) / mutacją genu TP53
Upośledzenie wydolności fizycznej („slow go”)
- bez del(17p) / mutacji TP53
- chlorambucyl + obinutuzumab lub
- ibrutynib
- z del(17p) / mutacją genu TP53
- ibrutynib
- w przypadku przeciwwskazań do stosowania ibrutynibu: wenetoklaks, Idelalizyb + rytuksymab
Zły stan ogólny („no go”)
- leczenie wspomagające
- W indywidualnych przypadkach również leki przeciwnowotworowe ze steroidami, chlorambucylem, bendamustyną, ibrutynibem, wenetoklaksem lub przeciwciałami anty-CD20
Leczenie drugiej linii
- Wystąpienie nawrotu zdefiniowane przez:
- nawrót powiększonych węzłów chłonnych lub
- wzrost liczby limfocytów >5 × 109/l (>5000/μl)
- Prawdopodobnie również z powodu nacieku szpiku kostnego niedokrwistość, małopłytkowość, lub neutropenia jako oznaka nawrotu
- Leczenie drugiej linii również najlepiej w ramach badań klinicznych
- Przed rozpoczęciem leczenia nawrotu ponowna diagnoza pod kątem genetycznych czynników ryzyka
- W przypadku późnych nawrotów >3 lat po leczeniu pierwszej linii możliwe jest powtórzenie leczenia pierwszej linii (jeśli nie wystąpiła nowa aberracja TP53).
- W przypadku wczesnych nawrotów <3 lat po leczeniu pierwszej linii należy przejść na inne opcje leczenia>
- ibrutynib
- idelalizyb9 + rytuksymab;
- wenetoklaks + rytuksymab;
- i inne.
Allogeniczny przeszczep komórek macierzystych
- Dzięki nowym opcjom dotyczącym leczenia allogeniczny przeszczep komórek macierzystych jest obecnie rzadkością2
- Opcja w sytuacjach podwyższonego ryzyka, np. oporność na chemioimmunoterapie
Opieka paliatywna
- Leczenie bólu
- Nudności i wymioty
- Zaparcia
- Złośliwa niedrożność przewodu pokarmowego
- Suchość błony śluzowej jamy ustnej
- Niedożywienie i odwodnienie
- Dolegliwości oddechowe
- Depresja
- Lęk
- Majaczenie
Przebieg, powikłania i rokowanie
Powikłania
- Infekcje
- w przebiegu choroby często występują powikłania infekcyjne (spadek stężenia immunoglobulin, dalsze mechanizmy nabytego niedoboru odporności)
- W pewnych warunkach (ciężkie, nawracające infekcje, nieskuteczne leczenie przeciwbakteryjna) można rozważyć profilaktyczne podawanie immunoglobulin.
- Autoimmunologiczne obniżenie ilości elementów morfotycznych krwi
- Obejmuje autoimmunologiczną niedokrwistość hemolityczną (7–10%), małopłytkowość autoimmunologiczną (1–5%), niedokrwistość układu czerwonokrwinkowego (Pure Red Cell Anemia, <1%) i autoimmunologiczną neutropenię (><1%).>
- Opcje leczenia
- przede wszystkim glikokortykosteroidy, immunoglobuliny
- rytuksymab, leki immunosupresyjne
- Splenektomia
- Przejście do chłoniaka o wysokim stopniu złośliwości z niekorzystnym rokowaniem (transformacja Richtera)
- Wtórne nowotwory złośliwe
- ryzyko wzrasta od 2 do 7 razy
Przebieg i rokowanie
- Najważniejszy dla oceny rokowania jest klasyczny stopień zaawansowania z następującymi wartościami mediany przeżycia:
- stopień A wg Bineta: >11,5 roku
- stopień B wg Bineta: >8,6 roku
- stopień C wg Bineta: 7 lat
- Ocenę rokowania można wykorzystać do oceny przebiegu choroby, ponieważ w ramach jednego stadium klinicznego mogą występować różne przebiegi.
- W międzynarodowym indeksie prognostycznym CLL-IPI uwzględniono różne kliniczne i molekularne zmienne biologiczne:
- delecja lub mutacja TP53: 4 punkty
- IGHV bez mutacji: 2 punkty
- beta-2-mikroglobuliny w surowicy >3,5 mg/l: 2 punkty
- stopień zaawansowania klinicznego wg Bineta B–C: 1 punkt
- wiek >65 lat: 1 punkt
- Na podstawie CLL-IPI całkowite przeżycie po pięciu latach przedstawia się następująco:
- niskie ryzyko (punkty: 0–1) 93%
- średnie ryzyko (punkty: 2–3) 79%
- wysokie ryzyko (punkty: 4–6) 63%
- bardzo wysokie ryzyko (punkty: 7–10) 23,3%
Dalsze postępowanie
- Lekarz pierwszego kontaktu i specjalista hematolog w porozumieniu z ośrodkiem hematologicznym
- Badania kontrolne należy przeprowadzać w odstępach 3–6 miesięcy:
- morfologia krwi, CRP, LDH
- badanie węzłów chłonnych, wątroby i śledziony
- Badania radiologiczne z użyciem TK/RM u pacjentów w fazie remisji zwykle nie są konieczne.
- Szczególną uwagę należy zwrócić na:
- infekcje
- występowanie cytopenii autoimmunologicznych
- gwałtowne powiększenie węzłów chłonnych
- objawy B lub podwyższenie stężenia LDH (mogą wskazywać na nawrót, transformację w chłoniaka o wysokim stopniu złośliwości = zespół Richtera)
- Szczepienia
Informacje dla pacjentów
O czym należy poinformować pacjentów?
- Pomimo rozpoznania „białaczki” osoby nią dotknięte mogą prowadzić normalne życie przez wiele lat.
Informacje dla pacjentów w Deximed
- Przewlekła białaczka limfocytowa
- Leczenie raka, leki
- Jedzenie w przypadku utraty apetytu – wskazówki żywieniowe
Leczenie paliatywne przy zaawansowanej chorobie nowotworowej
- Opieka paliatywna
- Lęk
- Nudności i wymioty
- Zaparcia
- Dolegliwości jamy ustnej
- Dolegliwości oddechowe
- Utrata masy ciała przy chorobie nowotworowej
- Depresja
- Majaczenie
Ilustracje
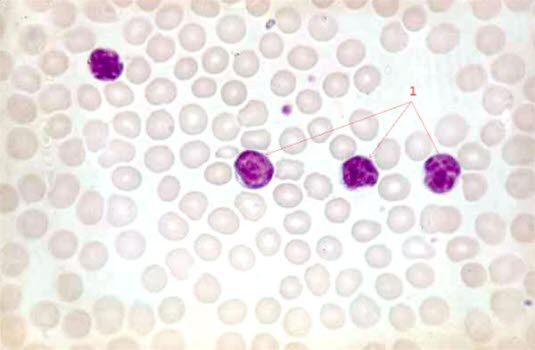
Rozmaz krwi u pacjentów z przewlekłą białaczką limfocytową (40-krotne powiększenie)
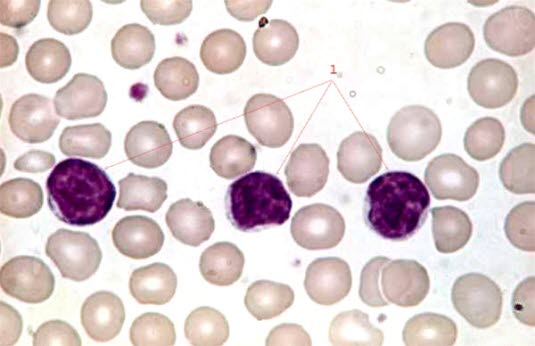
Rozmaz krwi u pacjentów z przewlekłą białaczką limfocytową (100-krotne powiększenie)
Źródła
Wytyczne
- European Society for Medical Oncology. Chronic Lymphocytic Leukaemia: Clinical Practice Guidelines for diagnosis, treatment and follow-up. Stan na 2020. www.esmo.org
Piśmiennictwo
- Eichhorst B, Robak T, Montserrat E, et al. Chronic Lymphocytic Leukaemia: ESMO Clinical Practice Guidelines for diagnosis, treatment and follow-up. Ann Oncol 2021; 32: 23-33. doi:10.1016/j.annonc.2020.09.019 DOI
- von Tresckow J, Eichhorst B, Bahlo J, et al. The treatment of chronic lymphatic leukemia. Dtsch Arztebl Int 2019; 116: 41-46. doi:10.3238/arztebl.2019.0041 DOI
- Chisti M. Chronic Lymphocytic Leukemia (CLL). Medscape, updated Oct 02, 2020. Zugriff 20.02.21. emedicine.medscape.com
- Hallek M, Fischer K, Fingerle-Rowson G, et al.. Addition of rituximab to fludarabine and cyclophosphamide in patients with chronic lymphocytic leukaemia: a randomised, open-label, phase 3 trial. Lancet 2010; 376: 1164-74. pubmed.ncbi.nlm.nih.gov
- Vidal L, Gafter-Gvili A, Gurion R, et al. Bendamustine for patients with indolent B cell lymphoid malignancies including chronic lymphocytic leukaemia. Cochrane Database of Systematic Reviews 2012, Issue 9. Art. No.: CD009045. pubmed.ncbi.nlm.nih.gov
- Eichhorst B, Fink AM, Bahlo J et al. First-line chemoimmunotherapy with bendamustine and rituximab versus fludarabine, cyclophosphamide, and rituximab in patients with advanced chronic lymphocytic leukaemia (CLL10): an international, open-label, randomised, phase 3, non-inferiority trial. Lancet Oncol 2016 Jul; 17(7): 928-942. pmid:27216274 PubMed
- Byrd JC, Brown JR, O`Brien S, et al. Ibrutinib versus Ofatumumab in Previously Treated Chronic Lymphoid Leukemia. N Engl J Med 2014 May 31. www.nejm.org
- Jain N, Keating M, Thompson P et al. Ibrutinib and Venetoclax for First-Line Treatment of CLL. N Engl J Med 2019; 380: 2095-2103. pmid:31141631. www.ncbi.nlm.nih.gov
- Furman R, M.D., Sharman J, Coutre S, et al. Idelalisib and Rituximab in Relapsed Chronic Lymphocytic Leukemia. N Engl J Med 2014; 370: 997-1007. doi:10.1056/NEJMoa1315226 DOI
Autorzy
- Michael Handke, prof. dr. n. med., specjalista chorób wewnętrznych, kardiologii i intensywnej opieki medycznej, Fryburg Bryzgowijski