Informacje ogólne
Definicja
- Plamica Schönleina-Henocha (lub Henocha-Schönleina) jest najczęstszym zapaleniem naczyń u małych dzieci i dzieci w wieku szkolnym. Występuje ona na skórze z typowym obrazem. Choroba może dotyczyć również jelit, nerek i stawów.
- Choroba zwykle zaczyna się od wysypki skórnej. Jest drobnoplamista i można ją wyczuć palpacyjnie jako lekko uniesioną. Zwykle zaczyna się na podudziach i rozprzestrzenia się na pośladki. Ramiona i inne części ciała rzadziej są dotknięte chorobą.
- Ponadto, zajęcie nerek może występować często z krwiomoczem; bólem brzucha, nieraz z krwawieniem w przewodzie pokarmowym lub wgłobieniem i bólem/zapaleniem stawów niepowodującymi ich degradacji1.
- Choroba ta jest również nazywana plamicą anafilaktoidalną.
Częstość występowania
- Choroba występuje głównie w dzieciństwie i nieco częściej dotyka chłopców niż dziewczynki.
- Zapadalność
- od 10 do 22 nowych zachorowań na 100 000 mieszkańców rocznie
- Dzieci w wieku poniżej 10 lat stanowią ponad 90% przypadków. Zapadalność jest najwyższa u dzieci w wieku od 5 do 15 lat2-3.
- Choroba ma zwykle łagodniejszy przebieg u niemowląt i dzieci w wieku poniżej 2 lat4.
- Występuje częściej w półroczu zimowym i zwykle pojawia się po zakażeniu dróg oddechowych.
Etiologia i patogeneza
- Choroba nie ma jasnej etiologii, ale występuje po zakażeniach bakteryjnych i wirusowych (paciorkowce beta-hemolizujące, mykoplazmy, wirus Epsteina-Barr, adenowirus i parwowirus B19), po ukąszeniach przez owady, alergiach i narażeniu na zimno, a także po lekach, w tym po antybiotykach5.
- W przypadku zachorowania narażenie na antygen prowadzi do powstawania kompleksów immunologicznych odkładających się w narządach, co następuje poprzez nieprawidłową syntezę, wydzielanie i utrzymywanie się IgA1 oraz nieprawidłową glikozylację IgA1.
- Odkładanie się kompleksów immunologicznych powoduje zwiększoną przepuszczalność naczyń, wysięk i krwawienie, co wywołuje odpowiednie objawy w różnych układach narządów.
- Spośród wszystkich patogenów najlepiej zbadane zostały paciorkowce beta-hemolizujące grupy A. Dodatnie posiewy z wymazów z jamy ustno-gardłowej występują u 10–30% pacjentów. Ponadto, miano antystreptolizyny O wzrasta o 20–50%6-7.
Czynniki predysponujące
- Wcześniejsze zakażenia
- Płeć męska
ICD-10
- D69.0 Plamica alergiczna
Diagnostyka
Kryteria diagnostyczne
- Chorobę rozpoznaje się na podstawie typowego obrazu klinicznego: typowa plamica, ewentualnie ból brzucha, zapalenie stawów i wyniki badań wskazujące na zaburzenie nerek przy jednoczesnym braku małopłytkowości
Międzynarodowe kryteria konsensusu
- Obowiązkowo plamica wyczuwalna palpacyjnie i co najmniej jedna z następujących dolegliwości:8-10
- rozlany ból brzucha
- Każda biopsja (np. skóry), która wykazuje dominujące złogi immunoglobuliny A.
- zapalenie stawów (ostre, wszystkie stawy) lub bóle stawów
- zajęcie nerek (krwiomocz lub białkomocz)
- Kryteria te nie zostały potwierdzone w badaniach prospektywnych4.
Diagnostyka różnicowa
- Plamica
- immunologiczna plamica małopłytkowa
- zespół hemolityczno-mocznicowy
- guzkowe zapalenie tętnic
- ziarniniakowatość z zapaleniem naczyń (ziarniniak Wegenera)
- inne naczyniowe przyczyny krwotoków skórnych, takie jak awitaminoza C, dziedziczna teleangiektazja krwotoczna, zespół Ehlera-Danlosa, choroba Kawasakiego
Wywiad lekarski
- Chorobę często poprzedza zakażenie dróg oddechowych7,11.
- Choroba może mieć ostry przebieg z kilkoma objawami w tym samym czasie lub rozwijać się stopniowo przez tygodnie i miesiące3.
- Zawsze występuje zajęcie skóry.
- Często zaczyna się od jasnoczerwonych zmian plamisto-grudkowych.
- Następnie wysypka skórna często przekształca się w wybroczyny lub plamicę, jest ona zlokalizowana symetrycznie5,12.
- Zazwyczaj zaczyna się od stóp i rozprzestrzenia się w centralnym kierunku.
- Przebiega zazwyczaj po wyprostnej stronie kończyn.
- Może również objąć pośladki i okolice narządów płciowych.
- Krwawienia mogą zlewać się do dużych obszarów i prowadzić do martwicy skóry.
- U 10–25% bóle stawów i objawy żołądkowo-jelitowe mogą wystąpić do 2 tygodni przed pojawieniem się wysypki skórnej11.
- Inne częste objawy ze strony narządów
- Bóle i opuchlizna stawów (w 75% plamicy reumatycznej Schönleina), głównie stawów skokowych i kolanowych11; nigdy nie występuje hemartroza.
- Może poprzedzać wysypkę w 15–25% przypadków6.
- Objawy są przejściowe i nie pozostawiają deformacji stawów.
- Ból brzucha (często po posiłku) ze smolistymi stolcami lub bez (50–75%); powikłania jelitowe (krwawienie, niedrożność, perforacja, wgłobienie (1,5%) mogą zagrażać życiu. Krwawienie może być utajone lub może mu towarzyszyć krwawy lub czarny, a nawet smolisty stolec (30%)13. Możliwe jest również pojawienie się zapalenia trzustki.
- U około 40–50% dzieci z chorobą Henocha-Schönleina dochodzi do zajęcia nerek z krwiomoczem (25%) i/lub białkomoczem14.
- Prawie nigdy nie występuje przed wysypką skórną i może być opóźnione o tygodnie lub miesiące. W związku z tym zajęcie nerek może wystąpić między 3. dniem a rokiem po rozpoznaniu.
- Często występują tylko łagodne objawy z krwiomoczem lub niskim białkomoczem (ok. 80%).
- Ciężkie zajęcie nerek może prowadzić do zespołu neftrytyczno-nerczycowego i ostrej niewydolności nerek. Spośród tych pacjentów u ok. 15–50% rozwija się w ciągu 5–10 lat schyłkowa niewydolność nerek.
- W zależności od nasilenia obraz histologiczny może wahać się od minimalnych zmian do obrazu błoniasto-rozplemowego kłębuszkowego zapalenia nerek.
- Ryzyko zaburzenia nerek jest najwyższe u osób w wieku powyżej 10 lat z utrzymującą się plamicą i ciężkim bólem brzucha15-16.
- Bóle i opuchlizna stawów (w 75% plamicy reumatycznej Schönleina), głównie stawów skokowych i kolanowych11; nigdy nie występuje hemartroza.
- Rzadsze objawy ze strony narządów
- Ból i opuchlizna moszny (zapalenie jądra, skręt jądra) mogą również wystąpić w 2–40% przypadków15.
- Bardzo rzadko dochodzi do uszkodzenia mózgu (krwotok mózgowy, drgawki) i płuc (zapalenie płuc, krwotok pęcherzykowy).
Badanie przedmiotowe
- Krwotoczna, plamisto-grudkowa, wyczuwalna wysypka na kończynach, pośladkach i okolicy narządów płciowych
- W przypadku zajęcia stawu: opuchlizna i bóle w stawach
- W przypadku zajęcia przewodu pokarmowego: ostry ból brzucha ewentualnie ze smolistym stolcem; z powikłaniami jelitowymi, takimi jak wgłobienie, perforacja, niedrożność; obraz ostrego brzucha
- W przypadku zajęcia układu moczowo-płciowego: ewentualnie opuchlizna i bóle jąder
- W przypadku zajęcia nerek: ewentualnie obraz zespołu nerczycowego (białkomocz >3,5 g/dobę, hipoproteinemia <60 g l, hiperlipoproteinemia, obrzęki obwodowe) lub nefrytycznego (obrzęki,>nadciśnienie tętnicze, krwiomocz)
Badania uzupełniające w praktyce lekarza rodzinnego
- Pomiar ciśnienia tętniczego
- Diagnostyka moczu: test paskowy moczu, w razie potrzeby mocz z dobowej zbiórki w celu oznaczenia diurezy, klirensu kreatyniny i białkomoczu
- W razie potrzeby diagnostyka laboratoryjna
- hemoglobina (prawidłowa lub obniżona), leukocyty, OB, CRP, płytki krwi (w normie), MCV (w normie), kreatynina, elektrolity (sód, potas, wapń), mocznik
- w razie potrzeby czynniki krzepnięcia (protrombina, czas częściowej tromboplastyny, fibrynogen) oraz IgA i IgM w surowicy (u ok. 50% pacjentów w ostrej fazie podwyższony poziom17) i ANA, składowe układu dopełniacza oraz ANCA w celu przeprowadzenia diagnostyki różnicowej
- Nie są możliwe swoiste badania serologiczne w kierunku plamicy Schönleina-Henocha4.
- USG jamy brzusznej w przypadku niejasnych dolegliwości brzusznych lub podejrzenia wgłobienia
Diagnostyka specjalistyczna
- Ewentualnie biopsja skóry (dominujące złogi immunoglobuliny A)
- wskazania: atypowe wyniki badań skóry lub poważne zajęcie narządów w celu wykluczenia innych zapaleń naczyń
- Krwawienia z przewodu pokarmowego mogą wymagać endoskopii lub angiografii18.
- W przypadku ostrej moszny ultrasonografia i badanie dopplerowskie moszny mogą być pomocne w celu dokonania oceny różnicowej.
- Dalsza diagnostyka moczu, taka jak badanie mikroskopowe moczu w przypadku umiarkowanego lub ciężkiego zajęcia nerek w celu wykrycia erytrocytów, leukocytów i wałeczków
- Ewentualnie biopsja nerek
- wskazania: nasilony białkomocz, ograniczony współczynnik filtracji kłębuszkowej, zespół neftrytyczno-nerczycowy
Wskazania do skierowania do specjalisty
- Zgłoszenie się do dermatologa w przypadku niejasnych wyników badań skóry w celu wyjaśnienia diagnostyki różnicowej (biopsja skóry)
- Zgłoszenie się do specjalisty nefrologa (dziecięcego)/pediatry lub przyjęcie do szpitala w przypadku zajęcia nerek wraz z białkomoczem, krwiomoczem makroskopowym i/lub nadciśnieniem tętniczym, zespołem nerczycowym i/lub niewydolnością nerek w celu dalszej diagnostyki (biopsji nerki) i rozpoczęcia leczenia
- Zgłoszenie się do urologa (dziecięcego) w przypadku opuchlizny jąder w celu wykluczenia skrętu jądra i dalszej diagnostyki różnicowej
- Hospitalizacja jest wskazana w przypadku niewystarczającego monitorowania przebiegu, umiarkowanego lub ciężkiego odwodnienia, krwawienia, ostrego brzucha w celu wykluczenia wgłobienia, perforacji jelita i ciężkiego zajęcia nerek19.
Leczenie
Cele leczenia
- Łagodzenie objawów do czasu samoistnego ustąpienia choroby
- W przypadku zajęcia nerek, w zależności od stadium, należy rozpocząć leczenie, aby zapobiec niewydolności nerek.
Ogólne informacje o leczeniu
- W większości przypadków (90%) choroba ustępuje samoistnie, trwa średnio 4 tygodnie i nie wymaga żadnego leczenia poza odpoczynkiem fizycznym3,19.
Zalecenia dla pacjentów
- Podczas ostrej fazy choroby zaleca się unikanie wysiłku fizycznego i ewentualnie odpoczynek w łóżku.
- Według PRES (Paediatric Rheumatology European Society — Europejskiego Towarzystwa Reumatologii Dziecięcej) dzieci z tą chorobą mogą wrócić do szkoły po wyzdrowieniu i uczestniczyć w zajęciach sportowych, takich jak zajęcia wychowania fizycznego. PRES zaleca ufanie, że dzieci same zaprzestaną ćwiczeń, jeśli doświadczą bólu stawów. Mechaniczne obciążenie jest wprawdzie szkodliwe przy zapaleniu stawów, jednak uważa się, że wyrządzone szkody są znacznie mniejsze niż obciążenie psychiczne związane z wykluczeniem z zajęć sportowych z przyjaciółmi.
Leczenie farmakologiczne
W praktyce lekarza rodzinnego
- Leki uśmierzające ból w razie potrzeby, np. paracetamol lub NLPZ (nie w przypadku zajęcia nerek)4
U specjalisty
- Glikokortykosteroidy są stosowane w cięższych przypadkach i mają wpływ na objawy dotyczące nerek, jamy brzusznej, stawów i skóry.
- W odniesieniu do leczenia zajętych nerek nadal brakuje potwierdzonych zaleceń leczenia. Używane leki są zatem najczęściej stosowane poza wskazaniami rejestracyjnymi.
- Obecnie stosuje się schemat leczenia w zależności od stopnia zajęcia nerek.
- Łagodna nefropatia (mikrokrwiomocz i/lub łagodny współistniejący białkomocz) jest tylko monitorowana (patrz także Dalsze postępowanie).
- W przypadku umiarkowanej nefropatii (nienerczycowego, utrzymującego się, umiarkowanego białkomoczu bez zaburzeń czynności nerek) zwykle rozpoczyna się leczenie inhibitorem ACE.
- W ciężkiej nefropatii (białkomocz nerczycowy lub zespół nerczycowy z upośledzoną czynnością nerek lub szybko postępujące kłębuszkowe zapalenie nerek), glikokortykosteroidy są wprowadzane po biopsji nerki, ewentualnie w skojarzeniu z lekami immunosupresyjnymi (takimi jak azatiopryna, cyklofosfamid lub cyklosporyna)
- Nie zaleca się profilaktycznego podawania glikokortykosteroidów w celu zapobiegania zajęciu nerek, jeśli wykazano ich nieskuteczność.
Dalsze leczenie
- Plazmafereza w przypadku szybko postępującego zajęcia nerek
Zapobieganie
- Obecnie nie istnieją żadne interwencje, które mogłyby zapobiec zaburzeniu nerek u dzieci z plamicą Schönleina-Henocha (Ia)20.
Przebieg, powikłania i rokowanie
Przebieg
- U większości pacjentów przebieg choroby jest łagodny i trwa krótko. Całkowite wyleczenie następuje zazwyczaj w ciągu kilku tygodni.
- Nawroty są jednak możliwe i występowały w dużym badaniu kohortowym u 1/3 przypadków21.
- Zajęcie nerek może mieć przewlekły przebieg z łagodnym białkomoczem i krwiomoczem, trwać kilka miesięcy lub nawet powoli prowadzić po kilku latach jeszcze do niewydolności nerek.
Powikłania
- Zajęcie nerek
- Zajęcie nerek obserwuje się w 40–50% przypadków, zwykle w łagodnej postaci z mikroskopowym krwiomoczem i białkomoczem21.
- Zapalenie nerek lub zespół nerczycowy występują w 5–10% przypadków; mniej niż 1% doświadcza niewydolności nerek.
- Ostry brzuch w 1,5% przypadków spowodowany:
- wgłobieniem, krwawieniem z przewodu pokarmowego, niedrożnością, perforacją lub zapaleniem trzustki
- Ostra moszna
- Zapalenie jąder i opuchlizna moszny mogą wystąpić nawet u 35% chłopców z chorobą Schönleina-Henocha3.
- Możliwy jest również skręt jądra z powodu obrzęku moszny.
- Rzadko występują inne stany zagrażające życiu, takie jak krwotok mózgowy lub krwotok pęcherzykowy z zajęciem mózgu lub płuc.
Rokowanie
- Ogólnie dobre; choroba zwykle ustępuje samoistnie w ciągu 4 tygodni11.
- Plamica Schönleina-Henocha ma wyraźną tendencję do nawrotów. Dotyczy to około 1/3 pacjentów w ciągu pierwszych 6 miesięcy po ostrej fazie choroby i zwykle dotyka osób z zajętymi nerkami.
- Po ciężkim zajęciu nerek, długotrwałej chorobie i/lub wielokrotnych nawrotach w niektórych przypadkach (1–5%) dochodzi do przewlekłego zajęcia nerek22.
- 30–50% przypadków ma patologiczne wyniki badań moczu przez miesiące i lata, ale tylko u 1–3% rozwija się jawne zaburzenie nerek6,17.
- Pacjenci z mikroskopowym krwiomoczem i minimalnym białkomoczem mają dobre rokowania.
- Zapalenie nerek z powikłaniami w związku z zespołem nerczycowym ma złe rokowanie23-24.
Dalsze postępowanie
- Ponieważ zajęcie nerek w 99% przypadków może rozwinąć się w ciągu 1 roku od wystąpienia plamicy, zaleca się regularne monitorowanie moczu i ciśnienia tętniczego.
- W pierwszym miesiącu po zachorowaniu zaleca się badania 2 razy w tygodniu.
- W 2. i 3. miesiącu po zachorowaniu odstęp ten można zwiększyć do jednego razu w tygodniu.
- Zaleca się kontrolę dwa razy w miesiącu przez okres 4–6 miesięcy po wystąpieniu choroby.
- W okresie od 6. do 12. miesiąca wystarczy comiesięczna kontrola.
- Jeśli po upływie roku wyniki nie ulegną zmianie, kontrole mogą zostać zakończone.
- W przypadku niewielkiego zajęcia nerek (mikrohematuria, ewentualnie z niewielkim białkomoczem) po roku zaleca się kontrolę moczu i pomiar ciśnienia tętniczego raz lub dwa razy w roku.
Jakie kontrole są zalecane?
- Badanie moczu pod kątem krwiomoczu i białkomoczu przy użyciu testu paskowego moczu i białka/kreatyniny w moczu lub dobowej zbiórki moczu
- Ciśnienie tętnicze
- W przypadku budzącego zastrzeżenia podczas kontroli nadciśnienia tętniczego, białkomoczu lub krwiomoczu makroskopowego zaleca się konsultację nefrologiczną w celu dalszej diagnostyki i leczenia.
Informacje dla pacjentów
Informacje dla pacjentów w Deximed
Illustrationen
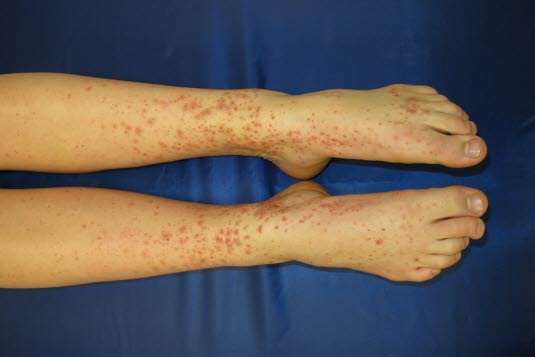
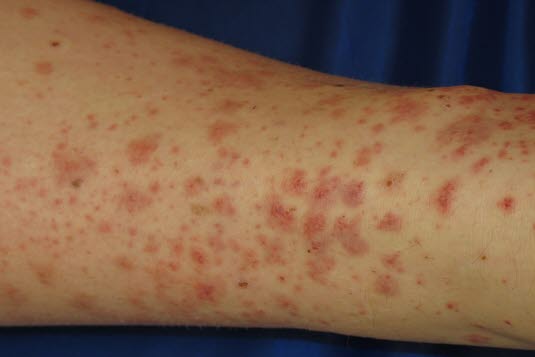
Hellrote makulopapulöse Läsionen, die bei Druck blass werden.
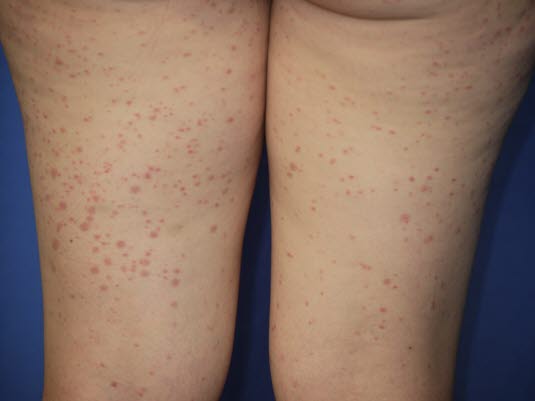
Der Hautausschlag tritt meist an Extremitäten, Gesäß und perigenital auf. Die Gelenke können anschwellen.
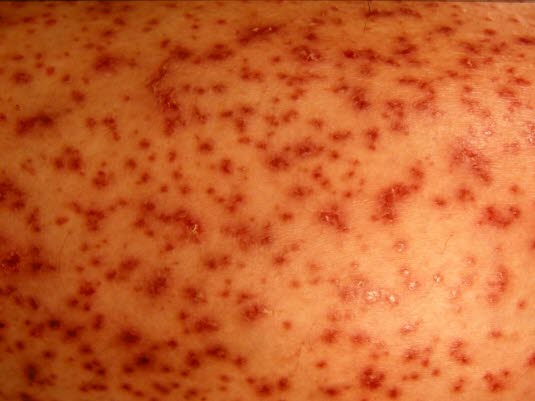
Bei etwa der Hälfte der Kinder mit der Erkrankung kommt es zur Nierenbeteiligung (Hämaturie und/oder Proteinurie).
Klinische Diagnose Typisch sind Purpura, Bauchschmerzen, Arthritis und Befund einer Nierenerkrankung bei gleichzeitigem Fehlen einer Thrombozytopenie.
Quellen
Literatur
- Roberts PF, Waller TA, Brinker TM, et al. Henoch-Schonlein purpura: a review article. South Med J. 2007;100:821-824. PubMed
- Gardner-Medwin JM, Dolezalova P, Cummins C, Southwood T. Incidence of Henoch-Schönlein purpura, Kawasaki disease, and rare vasculitides in children of different ethnic origins. Lancet 2002; 360: 1197 - 202. PubMed
- Gedalia A. Henoch-Schönlein purpura. Curr Rheumatol Rep 2004; 6: 195-202. PubMed
- Reamy BV, Williams PM, Lindsay TJ. Henoch-Schönlein purpura. Am Fam Physician 2009; 80: 697-704. American Family Physician
- Katz S, Borst M, Seekri I, Grosfeld J. Surgical evaluation of Henoch-Schonlein purpura. Experience with 110 children. Arch Surg 1991; 126: 849 - 53. PubMed
- Trapani S, Micheli A, Grisolia F, et al. Henoch-Schonlein purpura in childhood: epidemiological and clinical analysis of 150 cases over a 5-year period and review of literature. Semin Arthritis Rheum 2005; 35: 143-53. PubMed
- Masuda M, Nakanishi K, Yoshizawa N, Iijima K, Yoshikawa N. Group A streptococcal antigen in the glomeruli of children with Henoch-Schönlein nephritis. Am J Kidney Dis 2003; 41: 366-70. PubMed
- Dillon MJ, Ozen S. A new international classification of childhood vasculitis. Pediatr Nephrol 2006; 21: 1219-22. PubMed
- Dillon MJ. Henoch-Schönlein purpura: recent advances. Clin Exp Rheumatol 2007; 25(1 suppl 44): S66-S68.
- Ozen S, Pistorio A, Iusan SM, et al; Paediatric Rheumatology International Trials Organisation (PRINTO). EULAR/PRINTO/PRES criteria for Henoch-Schönlein purpura, childhood polyarteritis nodosa, childhood Wegener granulomatosis and childhood Takayasu arteritis: Ankara 2008. Part II: final classification criteria. Ann Rheum Dis 2010;69:798-806. PubMed
- Saulsbury FT. Clinical update: Henoch-Schönlein purpura. Lancet 2007; 369: 976-8. PubMed
- Mintzer C, Nussinovitch M, Danziger Y, Mimouni M, Varsano I. Scrotal involvement in Henoch-Schönlein purpura in children. Scand J Urol Nephrol 1998; 32: 138 - 9. PubMed
- Bailey M, Chapin W, Licht H, Reynolds JC. The effects of vasculitis on the gastrointestinal tract and liver. Gastroenterol Clin North Am 1998; 27: 747-82. PubMed
- Fervenza FC. Henoch-Schönlein purpura nephritis. Int J Dermatol 2003; 42: 170-7. PubMed
- Kellerman PS. Henoch-Schönlein purpura in adults. Am J Kidney Dis 2006; 48: 1009-16. PubMed
- Shin JI, Park JM, Shin YH, Hwang DH, Kim JH, Lee JS. Predictive factors for nephritis, relapse, and significant proteinuria in childhood Henoch-Schönlein purpura. Scand J Rheumatol 2006; 35: 56-60. PubMed
- Saulsbury FT. Henoch-Schönlein purpura in children: report of 100 patients and review of the literature. Medicine 1999; 78: 395-409. PubMed
- Bailey M, Chapin W, Licht H, Reynolds JC. The effects of vasculitis on the gastrointestinal tract and liver. Gastroenterol Clin North Am 1998; 27: 747-82. PubMed
- Coppo R, Andrulli S, Amore A, et al. Predictors of outcome in Henoch-Schönlein nephritis in children and adults. Am J Kidney Dis 2006; 47: 993-1003. PubMed
- Chartapisak W, Opastiraku S, Willis NS, Craig JC, Hodson EM. Prevention and treatment of renal disease in Henoch-Schönlein purpura: a systematic review. Arch Dis Child 2009; 94: 132-7. PubMed
- Calvo-Rio V, Lociera J, Mata C, et al. Henoch-Schönlein purpura in northern Spain: clinical spectrum of the disease in 417 patients from a single center. Medicine (Baltimore) 2014; 93: 106-13. pmid:24646467 PubMed
- Finkel TH, et al. Chronic parvovirus B19 infection and systemic necrotising vasculitis: opportunistic infection or aetiological agent? Lancet 1994; 343: 1255-8. PubMed
- Koskimies O, Mir S, Rapola J and Vilska J. Henoch-Schönlein nephritis: long-term prognosis of unselected patients. Arch Dis Child 1981; 56: 482-4. PubMed
- Ronkainen J, Ala-Houhala M, Huttunen NP, et al. Outcome of Henoch-Schoenlein nephritis with nephrotic-range proteinuria. Clin Nephrol 2003; 60: 80-4. PubMed
- Roberts PF. Henoch-Schonlein purpura. BestPractice, last updated April 16, 2014.
- Sano H, Izumida M, Shimizu H, Ogawa Y. Risk factors of renal involvement and significant proteinuria in Henoch-Schonlein purpura. Eur J Pediatr 2002; 161: 196 - 201. PubMed
- Ronkainen J, Nuutinen M, Koskimies O. The adult kidney 24 years after childhood Henoch-Schonlein purpura: a retrospective cohort study. Lancet 2002; 369: 666 - 70. PubMed
Autoren
- Kristine Scheibel, Dr. med., Fachärztin für Allgemeinmedizin, Norderney