Informacje ogólne
Definicja
- Grasiczaki są guzami nabłonkowymi, wywodzącymi się prawdopodobnie z nabłonkowych komórek macierzystych grasicy.
- Grasiczaki są najczęstszymi guzami pierwotnymi w przedniej części górnego śródpiersia.
- Rozróżnia się łagodne i złośliwe grasiczaki oraz raki grasicy.
- Od 2016 r. prawie wszystkie typy grasiczaków są klasyfikowane jako guzy złośliwe.
- Wyjątkami są grasiczak drobnoguzkowy z podścieliskiem limfoidalnym, grasiczak mikroskopowy i Włókniakogruczolakotłuszczak.
- Raki grasicy stanowią około 1/5 wszystkich guzów grasicy. W przeciwieństwie do grasiczaków, nie wykazują one już morfologii typowej dla narządu, są bardziej agresywne i mają znacznie gorsze rokowanie.
- Od 2016 r. prawie wszystkie typy grasiczaków są klasyfikowane jako guzy złośliwe.
- Grasiczaki są w ponad 40% przypadków związane z zespołami paranowotworowymi, a w 90% jest to miastenia rzekomoporaźna.
Klasyfikacja WHO
- Podział grasiczaków opiera się na klasyfikacji WHO według kryteriów histologicznych. Uwzględnia ona korelację z inwazyjnością, częstością nawrotów miejscowych i przeżyciem wolnym od choroby:
- grasiczaki typu A, w tym wariant atypowy
- Przeważnie wykazują niskie stadia zaawansowania guza.
- w większości otorebkowane i dobrze odgraniczone
- Atypowe grasiczaki typu A stanowią wariant agresywny.
- Szczególną cechą kliniczną jest rzadki związek z miastenią rzekomoporaźną.
- Wskaźnik 10-letniego przeżycia dla grasiczaków typu A bez wariantu atypowego wynosi 80–100%.
- grasiczaki typu AB
- Rosną zwykle nienaciekająco i są dobrze odgraniczone.
- Związek z miastenią rzekomoporaźną występuje w 20–40% przypadków, częste są też inne zaburzenia autoimmunologiczne.
- Wskaźnik 10-letniego przeżycia wynosi ponad 80%.
- grasiczaki typu B1
- Miastenia rzekomoporaźna występuje w 30–50 % przypadków, inne zaburzenia autoimmunologiczne są rzadkie (5%).
- często duże (>10 cm) i dobrze odgraniczone
- Wskaźniki 10- i 20-letniego przeżycia wynoszą 85–100%.
- grasiczaki typu B2
- Przeważnie rosną naciekająco.
- Miastenia rzekomoporaźna występuje w 50% przypadków, inne zaburzenia autoimmunologiczne są rzadkie (5%).
- Wysięki opłucnowe i zastoje krwi w górnej części ciała występują częściej niż w grasiczakach typu A, AB i B1.
- Wskaźniki nawrotów, nawet po całkowitej resekcji w stadium II i III, wynoszą odpowiednio 32 lub 41 %.
- Wskaźniki 10-letniego przeżycia sięgają 70–90%.
- grasiczaki typu B3
- Często rosną naciekająco.
- Miastenia rzekomoporaźna występuje w 40% przypadków, inne paraneoplazje są rzadkie.
- Wskaźnik 10-letniego przeżycia wynosi 50–70%.
- grasiczaki drobnoguzkowe z podścieliskiem limfoidalnym
- Zjawiska paranowotworowe, zwłaszcza miastenia rzekomoporaźna, właściwie nie występują.
- W 95% przypadków są wykrywane przypadkowo.
- Guz łagodny, ponieważ przerzuty, wznowy i zgony nie są znane.
- grasiczaki metaplastyczne
- bez związku z zaburzeniami autoimmunologicznymi
- Nawroty są rzadkie, do tej pory zgłoszono tylko jeden zgon związany z nowotworem (2016 r.).
- Inne rzadkie grasiczaki
- grasiczak mikroskopowy, grasiczak stwardniający, tłuszczakowłókniakogruczolak
- w większości nieistotne klinicznie i łagodne
- grasiczaki typu A, w tym wariant atypowy
Częstość występowania
- Grasiczaki występują rzadko. W ciągu roku pojawia się ok. 0,2–0,4 nowych zachorowań na 100 000 mieszkańców
- Grasiczak jest najczęstszym nowotworem śródpiersia przedniego i stanowi 20–25% wszystkich guzów śródpiersia oraz 50% wszystkich przypadków masy w śródpiersiu przednim.
- Wiek i płeć
- Zwykle występuje między 30. a 70. rokiem życia, a średnia wieku wynosi 50 lat.
- Grasiczaki rzadko występują u dzieci i młodzieży, tutaj przeważają raki grasicy.
- Nie ma różnic zależnych od płci.
Grasica
- Grasica jest narządem układu limfatycznego położonym w przedniej części śródpiersia.
- bezpośrednio za mostkiem
- przed dużymi naczyniami krwionośnymi: aortą, pniem płucnym, żyłą główną górną, żyłą ramienno-głowową oraz przed osierdziem
- Gruczoł sięga bocznie do nerwu przeponowego.
- Grasica składa się głównie z komórek nabłonkowych i limfocytów, dzieli się na rdzeń i korę.
- W dzieciństwie grasica jest odpowiedzialna za rozwój i dojrzewanie limfocytów T.
- W okresie dojrzewania powoli zanika.
- U dorosłych występuje już tylko resztkowe ciało grasicy, składające się głównie z tłuszczu z bardzo niewielkim udziałem tkanki grasicy.
- Immunologia
- Komórki prekursorowe limfocytów T powstałe z limfoidalnych komórek macierzystych migrują ze szpiku kostnego do grasicy i tam dojrzewają do limfocytów T.
- Większość tych limfocytów T jest niszczona przez procesy selekcji. Chroni to organizm przed autoagresją limfocytów T przeciwko komórkom własnego organizmu i powoduje autotolerancję.
- Błędy tej negatywnej selekcji mogą powodować zaburzenia autoimmunologiczne (np. miastenię rzekomoporaźną).
Etiologia i patogeneza
- Etiologia rozwoju grasiczaka jest w dużej mierze niewyjaśniona; skłonności rodzinne i zespoły chorobowe są rzadkie.
- Grasiczaki często współistnieją z zaburzeniami autoimmunologicznymi.
- np miastenią rzekomoporaźną, aplazją czerwonokrwinkową, toczniem rumieniowatym układowym, zapaleniem wielomięśniowym, zespołem Sjögrena i hipogammaglobulinemią
- U 30–40% wszystkich pacjentów z grasiczakiem występuje miastenia, a u ok. 5–15% pacjentów z miastenią występuje grasiczak.
- np miastenią rzekomoporaźną, aplazją czerwonokrwinkową, toczniem rumieniowatym układowym, zapaleniem wielomięśniowym, zespołem Sjögrena i hipogammaglobulinemią
Patologie
- Większość grasiczaków ma zróżnicowanie podobne do grasicy. W zależności od typu histologicznego wewnątrz guza występuje różny stopień tymopoezy z obecnością niedojrzałych limfocytów T.
- Jest to podłoże częstych zaburzeń autoimmunologicznych związanych z grasicą, zwłaszcza miastenii rzekomoporaźnej.
- W 20–50%. przypadków grasiczaki wykazują więcej niż jeden wzorzec histologiczny. Rozpoznanie histologiczne następuje zgodnie z klasyfikacją WHO (zobacz wyżej), przy czym jako pierwszy wymienia się komponent grasiczaka o największym udziale w składzie ilościowym.
- np grasiczak typu B2 według klasyfikacji WHO (60%) z udziałem grasiczaka typu B1 (30%) i grasiczaka typu B3 (10%)
- Raki grasicy nie wykazują zróżnicowania podobnego do grasicy i dlatego rzadko wywołują reakcje autoimmunologiczne.
- Stadium grasiczaków jest określane zgodnie z klasyfikacją Masaoka-Koga (zobacz poniżej).
- Odzwierciedla to specyfikę grasiczaków, które często dają przerzuty do opłucnej (stadium IVa), rzadko zaś (1–3%) przerzuty limfogenne i hematogenne (stopień IVb).
- W przypadku raka grasicy częste są zaś przerzuty do węzłów chłonnych i przerzuty odległe (30%).
- Ocenę stopnia zaawansowania można przeprowadzić też zgodnie z klasyfikacją TNM.
ICD-10
- C37 Nowotwór złośliwy grasicy
- D15 Nowotwór niezłośliwy innych i nieokreślonych narządów klatki piersiowej
- D15.0 Grasica
- D38 Nowotwór o niepewnym lub nieznanym charakterze ucha środkowego, narządów układu oddechowego i klatki piersiowej
- D38.4 Grasica
Diagnostyka
Kryteria diagnostyczne
- Typowe wyniki radiologiczne badania RTG i TK
Diagnostyka różnicowa
- Hiperplazja grasicy: nienowotworowe powiększenie grasicy z różnych przyczyn
- Może rozwinąć się reaktywnie po zakończeniu (radio)chemoterapii, immunosupresji lub ciężkich chorób jako oznaka regeneracji układu immunologicznego.
- Może być wynikiem zaburzenia autoimmunologicznego.
- Może występować w postaci prawdziwej hiperplazji grasicy o nieznanej etiologii.
- Chłoniaki
- chłoniaki Hodgkina (często), chłoniaki limfoblastyczne typu T lub chłoniaki śródpiersia z komórek B
- reaktywne zapalenia węzłów chłonnych (np. w gruźlicy)
- przerzutowa limfadenopatia
- Guz zarodkowy
- Często występuje u niemowląt; guz ma duże obszary torbielowate, zawiera tłuszcz i zwapnienia.
- Wole zamostkowe
- zwykle związane z tarczycą
- Guzy serca, guzy wywodzące się z płuc lub z przełyku
- Wrodzone torbiele
Wywiad lekarski
- U dorosłych choroba przebiega przeważnie bezobjawowo, ale u prawie 2/3 dotkniętych nią dzieci występują objawy.
- Rozpoznanie u ok. 40% dorosłych pacjentów następuje przypadkowo poprzez wykrycie masy w śródpiersiu na zdjęciu rentgenowskim klatki piersiowej.
- Gdy guz się powiększa, pojawiają się objawy ucisku:
- kaszel
- uczucie ucisku za mostkiem
- duszność spowodowana uciskiem tchawicy
- zaburzenia połykania spowodowane upośledzeniem czynności przełyku
- chrypka wskutek podrażnienia nerwu krtaniowego wstecznego
- Mogą również występować objawy wskazujące na współistniejące choroby, takie jak miastenia rzekomoporaźna.
- np podwójne widzenie, opadanie powiek, zaburzenia połykania i mowy, osłabienie mięśni
Badanie fizykalne
- Wyniki zależą od stopnia zaawansowania choroby.
- We wczesnym stadium stan kliniczny jest prawidłowy, później mogą pojawić się objawy zespołu żyły głównej górnej i/lub objawy sercowo-oddechowe.
- Niedowład nerwu przeponowego i zespół żyły głównej górnej są częściej związane z rakiem grasicy.
Badanie uzupełniające w gabinecie lekarza rodzinnego
- Diagnostyka laboratoryjna — w celu wykluczenia rozpoznań różnicowych/zaburzeń autoimmunologicznych
Diagnostyka specjalistyczna
- Prześwietlenie rentgenowskie
-
Chorobę można rozpoznać na podstawie zdjęcia rentgenowskiego klatki piersiowej, które często wykazuje poszerzenie śródpiersia i zagęszczenie w zamostkowej, przedniej części śródpiersia1.
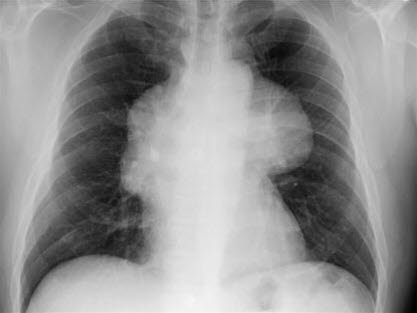 Grasiczak
Grasiczak - Zmiana ma postać gładkiego zagęszczenia w górnej połowie klatki piersiowej i znajduje się nad górną częścią sylwetki serca na styku serca i dużych naczyń krwionośnych.
- Zagęszczenie jest zwykle rzutowane na jedną z połówek klatki piersiowej.
-
- TK2
- złoty standard oceny grasiczaków i raków grasicy
- Służy do różnicowania między grasiczakami inwazyjnymi i nieinwazyjnymi, do przedoperacyjnej oceny rozprzestrzeniania się guza oraz do wykrywania miejscowego wrastania, przerzutów do klatki piersiowej i przerzutów odległych.
- W razie potrzeby wspomaga biopsję wykonywaną pod kontrolą TK.
- Preferuje się TK z kontrastem, aby uwidocznić związek między grasiczakiem a otaczającymi strukturami naczyniowymi.
- RM
- W niektórych wypadkach ułatwia ocenę ewentualnego naciekania otoczenia.
- Ogólnie jednak — według dotychczasowych danych — ani TK ani RM nie są w stanie wykryć wczesnego naciekania śródpiersia lub opłucnej.
- Medycyna nuklearna3
- Dotychczas TK PET nie jest standardem.
- Tę metodę można w niektórych przypadkach zastosować w celu odróżnienia grasiczaków od chłoniaków i raków grasicy.
- Może również dostarczać informacji po całkowitej resekcji guza lub wyjaśnień dla opcji leczenia somatostatyną po nieskutecznej chemoterapii drugiego lub trzeciego rzutu (scyntygrafia receptorów somatostatynowych).
- Biopsja i histologia
- Biopsja nie jest rutynową procedurą diagnostyczną.
- Służy do rozgraniczeń w diagnostyce różnicowej.
- Próbka biopsyjna i/lub usunięty guz wykazują typowe cechy histologiczne (patrz klasyfikacja WHO) i umożliwiają określenie stopnia zaawansowania wobec możliwości leczenia adjuwantowego.
Wskazanie do skierowania do hospitalizacji
- W przypadku podejrzenia choroby
Leczenie
Cele terapii
- Leczenie przyczynowe postaci łagodnych i wczesnych stadiów
- Leczenie objawowe i przedłużające życie w zaawansowanych stadiach
Ogólne informacje o leczeniu
- Całkowita chirurgiczna resekcja guza jest podstawą skutecznej terapii i powinna być w miarę możliwości przeprowadzona zależnie od stadium według klasyfikacji Masaoka-Koga.
- Pacjenci w zaawansowanych stadiach odnoszą korzyści z terapii multimodalnej.
- Terapia jest zazwyczaj ustalana na podstawie interdyscyplinarnych uzgodnień podczas konsyliów onkologicznych.
Klasyfikacja Masaoka-Koga4
- Stadium I
- guz otorebkowany bez oznak makroskopowego lub mikroskopowego nacieku
- leczenie
- rozszerzona tymektomia z tymomektomią NIE!!!!!!!!!!!! ( NIE MA WGL TAKIEGO SŁOWA PO POLSKU) (resekcja R0) obejmująca przylegającą tkankę tłuszczową
- Stadium IIa
- mikroskopowa inwazja przez torebkę
- leczenie
- rozszerzona tymektomia
- Stadium IIb
- makroskopowa inwazja do tkanki tłuszczowej śródpiersia lub zrosty guza z opłucną lub osierdziem bez perforacji
- leczenie
- rozszerzona tymektomia
- ewentualnie pooperacyjna radioterapia w przypadku typu B2–3 według klasyfikacji WHO, raków grasicy (thymic carcinoma — TC) lub R1/2
- Stadium III
- inwazja guza do sąsiednich narządów (osierdzie, duże naczynia krwionośne, płuca)
- leczenie
- możliwość resekcji: operacja
- guz nieresekcyjny: biopsja, chemoterapia neoadjuwantowa (alternatywnie w ramach badań przy dodatnim wyniku TK PET leczenie somatostatyną), w przypadku częściowej remisji operacja, radioterapia pooperacyjna w przypadku WHO B2–3, TC, R1/2, w pojedynczych przypadkach chemoterapia adjuwantowa
- Stadium IVa:
- przerzuty do opłucnej lub osierdzia
- leczenie
- możliwość resekcji: operacja
- guz nieresekcyjny: biopsja, chemoterapia indukcyjna, ewentualnie leczenie somatostatyną (downstaging), operacja w przypadku remisji, w specjalistycznych ośrodkach ewentualnie śródoperacyjna hipertermiczna chemoterapia wewnątrz klatki piersiowej (HITHOC), ewentualnie chemoterapia adjuwantowa lub wyłączna, ewentualnie radioterapia (WHO B2-3, TC, R1/2)
- Stadium IVb:
- przerzuty limfogenne lub hematogenne
- leczenie
- chemoterapia, ewentualnie radioterapia; ewentualnie paliatywna resekcja guza
- Leczenie nawrotu guza
- możliwość resekcji: operacja
- guz nieoperacyjny: chemoradioterapia, ewentualnie neoadjuwantowa
- Jeśli można ponownie wykonać całkowitą resekcję, 10-letni wskaźnik przeżycia wynosi 50–70%, czyli jest podobny do wskaźnika przeżycia
po pierwotnej operacji.
- Jeśli można ponownie wykonać całkowitą resekcję, 10-letni wskaźnik przeżycia wynosi 50–70%, czyli jest podobny do wskaźnika przeżycia
Leczenie farmakologiczne
- Chemoterapia może być rozważana w leczeniu grasiczaka inwazyjnego lub przerzutującego oraz w przypadku niecałkowicie usuniętego lub nieresekcyjnego guza.
- Obecne schematy polegają na chemoterapiach skojarzonych opartych na cisplatynie.
- najczęściej PAC (cisplatyna, doksorubicyna, cyklofosfamid)
- alternatywnie terapia oparta na cisplatynie/etopozydzie
- W zaawansowanych stadiach w ramach badań klinicznych stosuje się również leki z grupy terapii celowanych.
- np inhibitor immunologicznego punktu kontrolnego pembrolizumab lub inhibitor mTOR ewerolimus
- np w przypadku dodatnich wyników scyntygrafii receptorów somatostatynowych
scyntygrafii z oktreotydem/tektrotydem leczenie ogólnoustrojowe oktreotydem i prednizolonem
- W stadium IVa w wyspecjalizowanych ośrodkach przeprowadza się od kilku lat dodatkową chemoterapię śródoperacyjną (HITHOC) o mniejszej toksyczności ogólnoustrojowej.
- Hipertermia może zwiększyć skuteczność i głębokość penetracji środków chemoterapeutycznych i poprzez aktywację apoptozy pozwala osiągnąć synergistyczne działanie przeciwnowotworowe.
Leczenie chirurgiczne
- Całkowita chirurgiczna resekcja guza stanowi podstawę skutecznego leczenia i jest uważana za decydujący czynnik prognostyczny przeżycia.
- W większości przypadków wykonuje się otwartą operację przez całkowitą sternotomię. W przypadku dobrze otorebkowanych i niezbyt dużych guzów (do ok. 6 cm) można również wybrać technikę minimalnie inwazyjną (chirurgia torakoskopowa z kontrolą wideo [video-assisted thoracoscopic surgery — VATS]).
- Jeśli to możliwe, wykonywana jest rozszerzona tymektomia z tymomektomią (resekcja R0) obejmująca sąsiadującą tkankę tłuszczową. NIE !!!!!!!!!!!
- Począwszy od stadium III, zalecana jest bardziej rozległa operacja z resekcją en bloc guza pierwotnego ze wszystkimi naciekanymi strukturami, w razie potrzeby z zastosowaniem protez naczyniowych i retrakcją przepony w przypadku urazu nerwu przeponowego.
- W przypadku resekcji części guza znajdujących się w opłucnej zwykle wykonuje się radykalną pleurektomię/dekortykację z zachowaniem płuc.
- Wycięcie chirurgiczne pozwala na ustalenie cech histologicznych i stopnia zaawansowania guza, dzięki czemu można określić potrzebę leczenia adjuwantowego.
Radioterapia
- Objętość docelowa radioterapii zwykle obejmuje łożysko guza bez regionalnych węzłów chłonnych — z wyjątkiem przypadku wyraźnej infestacji.
- Szczególnie w przypadku raka grasicy wykazano, że adjuwentowa terapia radiacyjna zwiększa przeżywalność we wszystkich stadiach.
Przebieg, powikłania i rokowanie
Przebieg
- Wskaźnik nawrotów grasiczaka wynosi mniej niż 4% w stadium I, 20% w stadium II i 50% w stadium IVa.
- Jeśli chodzi o histologię, wskaźnik nawrotów wynosi 5% dla grasiczaka typu A i 15% dla typu B3.
Powikłania
- Inwazja pobliskich narządów i przerzuty
- Wywołane promieniowaniem zapalenie osierdzia, stan zapalny płuc lub zwłóknienie płuc
- Wznowa guza
Rokowanie
- Obecnie uzyskuje się wysoki wskaźnik długoterminowego przeżycia u pacjentów z grasiczakami, zarówno w stadium początkowym, jak i zaawansowanym.
- Raki grasicy charakteryzują się natomiast złym lub bardzo złym rokowaniem w kwestii przeżycia.
- Czynniki prognostyczne dla przeżycia i ryzyka nawrotu to przede wszystkim:
- stadium (klasyfikacja Masaoka-Koga)
- radykalność resekcji
- histologiczny podtyp WHO.
Dalsze postępowanie
- Po pierwotnym leczeniu grasiczaka nawrót może wystąpić po 10–20 latach.
- W związku z tym pacjenci prawdopodobnie będą wymagać obserwacji do końca życia.
- Przez pierwsze 5 lat po operacji zaleca się TK raz do roku.
- do 11. roku badanie TK i RTG — naprzemiennie raz do roku
- później badanie rentgenowskie raz do roku
- W przypadku grasiczaków ze zwiększonym ryzykiem nawrotu, np. w przypadku niecałkowitej resekcji, po operacji zaleca się wykonywanie TK co 6 miesięcy.
- W przypadku młodszych pacjentów jako metodę alternatywną należy rozważyć RM.
- Badanie TK PET natomiast powinno być zlecane tylko w przypadku konkretnych pytań diagnostycznych.
Informacje dla pacjentów
Informacje dla pacjentów w Deximed
Illustrationen

Thymom: Verbreiterung des Mediastinums im oberen Teil und perihilär beidseits
Quellen
Literatur
- Rosado-de-Christenson ML, Galobardes J, Moran CA. Thymoma: radiologic-pathologic correlation. Radiographics 1992; 12: 151-68. PubMed
- Maher MM, Shepard JA. Imaging of thymoma. Semin Thorac Cardiovasc Surg 2005; 17: 12-9. PubMed
- Santana L, Givica A, Camacho C. Best cases from the AFIP: thymoma. Radiographics 2002; 22: 95-102. pubs.rsna.org
- Fang W, Chen W, Chen G, Jiang Y. Surgical management of thymic epithelial tumors: a retrospective review of 204 cases. Ann Thorac Surg 2005; 80: 2002-7. PubMed
- Duwe BV, Sterman DH, Musani AI. Tumors of the mediastinum. Chest 2005; 128: 2893-909. PubMed
- Evans KJ. Thymoma. eMedicine, Nov 04, 2014. www.emedicine.com. emedicine.medscape.com
- Detterbeck FC, Parsons AM. Thymic tumors. Ann Thorac Surg 2004; 77: 1860-9. PubMed
Autor*innen
- Kristine Scheibel, Dr. med., Fachärztin für Allgemeinmedizin, Norderney