Informacje ogólne
Definicja
- Przewlekłe nawrotowe epizody zapalne z zastąpieniem miąższu trzustki przez zwłókniałą tkankę łączną
- W ten sposób postępująca utrata funkcji zewnątrzwydzielniczej i wewnątrzwydzielniczej trzustki
- Charakterystyczne powikłania to:
- torbiele rzekome
- zwężenia przewodu trzustkowego
- zwężenia dwunastnicy
- powikłania naczyniowe
- ucisk przewodów żółciowych
- niedożywienie
- zespół bólowy (główny objaw u pacjentów z przewlekłym zapaleniem trzustki)
- Przewlekłe zapalenie trzustki jest czynnikiem ryzyka raka trzustki.
- Znaczne obniżenie jakości życia i długości życia osób dotkniętych chorobą
Epidemiologia
- Zapadalność
- Płeć
- Stosunek liczby mężczyzn do liczby kobiet ok. 2:1
- Wiek
- średni wiek zachorowania to 25–50 lat
- średni wiek zachorowania to 25–50 lat
Etiologia i patogeneza
Etiologia
- Nadużywanie alkoholu
- odpowiedzialne za ok. 70–80% przypadków PZT
- Nie istnieje liniowa, ale przypuszczalnie logarytmiczna zależność pomiędzy ilością i czasem spożywania alkoholu, a ryzykiem zachorowania.
- Nie istnieje wartość progowa, ale zakłada się minimalną wartość ok. 80 g alkoholu/dl w okresie 6–12 lat.
- Większość pacjentów spożywała ponad 150 g alkoholu na dobę przez 6–12 lat
- U ok. 5% osób uzależnionych od alkoholu rozwija się PZT.
- Idiopatyczne przewlekłe zapalenie trzustki
- U znacznej części pacjentów (10–20%) nie stwierdza się jednoznacznej etiologii
- Idiopatyczne PZT występuje częściej u kobiet między 20 a 40 rokiem życia oraz u mężczyzn po 50 roku życia.
- Niektóre osoby dotknięte chorobą wykazują podatność genetyczna z mutacjami, które występują częściej niż w pozostałej części populacji
- Rzadsze przyczyny
- dziedziczne zapalenie trzustki
- dziedziczenie autosomalne-dominujące3
- Warianty w samych genach PRSS1, SPINK1 i CPA1 mogą tłumaczyć rozwój PZT.
- Niedrożność przewodu trzustkowego
- uraz
- guz
- torbiele rzekome
- Trzustka dwudzielna
- Częsta anomalia, tylko u niewielkiego odsetka rozwija się PZT.
- autoimmunologiczne zapalenie trzustki4
- autoimmunologiczny proces zapalny z naciekiem limfoplazmocytarnym, przyczyna ok. 2–5% PZT
- Początek choroby przeważnie po 50. roku życia
- dobra reakcja na sterydy
- dziedziczne zapalenie trzustki
- wtórnie do innych zaburzeń autoimmunologicznych
- hiperkalcemia w przebiegu
- Może prowadzić do PZT ze zwapnieniami lub bez.
- mukowiscydoza (zwłóknienie torbielowate)
- palenie tytoniu
- Palenie tytoniu jest prawdopodobnie niezależnym czynnikiem etiologicznym PZT, ale kwestia ta nie została jeszcze jednoznacznie rozstrzygnięta.
- Przyspiesza to progresję choroby.
- kamica pęcherzyka żółciowego i/lub
- cukrzyca typu 1 lub typu 2 nie są
Patofizjologia
- Niezależnie od etiologii, PZT ostatecznie prowadzi do włóknistej przebudowy trzustki.
- Czynnik uszkadzający prowadzi do zapalenia i martwicy/apoptozy z postępującym zniszczeniem tkanki gruczołowej trzustki i zniekształceniem przewodów trzustkowych
bBóle
- Jeden z dominujących objawów PZT, o wieloczynnikowym pochodzeniu
- Ok. 90% pacjentów z PZT cierpi na bóle brzucha z powodu:
- uszkodzeń strukturalnych w obszarze narządu docelowego ze zmianami anatomicznymi
- zwiększonego ciśnienia w tkankach i systemie przewodów trzustki
- Sensytyzacja lokalnych zakończeń nerwowych przez przewlekły stan zapalny i bodźce neuropatyczne
- ośrodkowa sensytyzacja.
- Typowo trzewny (tępy, piekący, "w głębi") ból nadbrzusza promieniujący do pleców
Niewydolność zewnątrzwydzielnicza i wewnątrzwydzielnicza
- Zmiany anatomiczne ostatecznie prowadzą również do upośledzenia czynności funkcjonalnych zarówno zewnątrzwydzielniczych, jak i wewnątrzwydzielniczych
- Niewydolność zewnątrzwydzielnicza trzustki
- przy ubytku
>>90% funkcjonalnego miąższu trzustki — niedobór enzymów trzustkowych z rozwojem biegunki tłuszczowej, zaburzenia wchłaniania, utraty masy ciała
- przy ubytku
- Niewydolność wewnątrzwydzielnicza
- Ogólna utrata miąższu powoduje nie tylko rozpad komórek beta, ale także komórek alfa i PP z następowym niedoborem insuliny, glukagonu i polipeptydu trzustkowego.
- Skutkiem jest niestabilna cukrzyca z tendencją do znacznej hiper- i hipoglikemii.
- Nawet u 80% pacjentów z PZT rozwija się cukrzyca trzustkowa (T3cDM).
- Czynniki ryzyka to:
- długotrwałe spożywanie alkoholu
- palenie tytoniu
- zwapnienia trzustki, zwężenia przewodu trzustkowego, kamienie w przewodzie trzustkowym
- wcześniej istniejąca niewydolność zewnątrzwydzielnicza.
ICPC-2
D99 Erkrankung Verdauungsyst., andere
ICD-10
- K86 Inne choroby trzustki
- K86.0 Przewlekłe zapalenie trzustki wywołane alkoholem
- K86.1 Inne przewlekłe zapalenia trzustki
Diagnostyka
Kryteria diagnostyczne
- Warunek rozpoznania:6
- na ogół typowy obraz kliniczny z bólem brzucha lub nawrotowym zapaleniem trzustki (15% przypadków objawia się bezboleśnie jako pierwotna zewnątrzwydzielnicza i/lub wewnątrzwydzielnicza niewydolność trzustki)
- Rozpoznanie ostateczne, jeśli jednocześnie występuje co najmniej jedno z poniższych kryteriów:
- zwapnienia trzustki
- umiarkowane lub wyraźne zmiany przewodowe (według klasyfikacji Cambridge, patrz poniżej).
- wyraźna i trwała niewydolność zewnątrzwydzielnicza (biegunka tłuszczowa ze znaczną poprawą po suplementacji enzymatycznej)
- typowa histologia.
Diagnostyka różnicowa
- rak trzustki
- marskość wątroby
- niedokrwienie jelit
- wrzód żołądka/dwunastnicy
- kamica pęcherzyka żółciowego/dróg żółciowych zewnątrzwątrobowych
Wywiad lekarski
- Bóle?
- umiejscowienie?
- promieniowanie?
- stopień natężenia (skala VAS)?
- Sposób występowania
- napadowy? (bezbolesne odstępy tygodni/miesięcy)
- długotrwały?
- po posiłku? (Ból może występować w PZT zarówno zależnie, jak i niezależnie od posiłków).
- Towarzyszące nudności i wymioty?
- Czas trwania epizodów bólowych
- Przez ile dni?
- Dynamika bólu w przebiegu
- Zmniejszenie bólu może wskazywać na "wypalenie" PZT (z jednoczesnym nasileniem oznak niewydolności trzustki).
- Nasilenie objawów bólowych może być oznaką powikłań (torbiele rzekome, niedrożność przewodu trzustkowego, niedrożność jelit)
- U około 15% pacjentów z PZT rozwija się niewydolność zewnątrzwydzielnicza bez bólu brzucha
- Oznaki zewnątrzwydzielniczej niewydolności trzustki?
- tłuste stolce (biegunka tłuszczowa), biegunka, wzdęcia, nudności, wymioty
- utrata masy ciała
- oznaki niedoboru witamin (szczególnie witamin rozpuszczalnych w tłuszczach A, D, E, K)
- tendencja do krwawień
- zaburzenia widzenia
- suchość skóry
- podatność na zakażenie
- osteoporoza, złamania
- inne objawy neurologiczne (ataksja)
- Oznaki wewnątrzwydzielniczej niewydolności trzustki?
- wielomocz, wzmożone pragnienie (hiperglikemia)
- drżenie, utrata przytomności (hipoglikemia)
- Spożywanie alkoholu?
- Ile? Od kiedy?
- Palenie tytoniu?
- Paczkolata?
- Choroby wcześniejsze i
- Zaburzenia autoimmunologiczne
- hipertrójglicerydemia
- mukowiscydoza (mukowiscydoza)
- Występowanie w rodzinie dziedzicznego zapalenia trzustki?
Badanie przedmiotowe
- Masa ciała, BMI?
- Oznaki przewlekłego nadużywania alkoholu/marskości wątroby? żółtaczka, znamiona pająkowate, rumień dłoni, ginekomastia, obrzęki/wodobrzusze
- Bolesność przy palpacji nadbrzusza/brzucha?
Badania uzupełniające w gabinecie lekarza rodzinnego
- Wstępne badania lekarzy pierwszego kontaktu obejmują pomiar elastazy w stolcu oraz USG jamy brzusznej (lub zlecenie dalszych badań obrazowych).
Ogólna diagnostyka laboratoryjna
- Lipaza
- Leukocyty, CRP (ostry epizod? Nadkażenie?)
- AST, ALT,
- Glukoza, HbA1c
- Lipidogram (hipertrójglicerydemia)
- wapń (nadczynność przytarczyc)
Badanie czynnościowe trzustki
- W celu wykrycia zewnątrzwydzielniczej niewydolności trzustki należy wykonać nieinwazyjne badanie czynnościowe trzustki. Odpowiednie do tego celu jest oznaczenie elastazy 1 w kale (za pomocą swoistych przeciwciał) lub test oddechowy z lipidami znakowanymi 13C (ang. 13C-mixed triglyceride breath test).
- Oznaczenie elastazy w kale w wykrywaniu niewydolności zewnątrzwydzielniczej
- polecane dla lekarzy pierwszego kontaktu, jeśli jest łatwy w wykonaniu
- Wartości graniczne:
- umiarkowana niewydolność zewnątrzwydzielnicza przy ≤200 mikrogramów/gram
- ciężka niewydolność zewnątrzwydzielnicza przy ≤100 mikrogramów/gram
- Wartości
>>500 mikrogramów/gram prawie wykluczają dysfunkcję zewnątrzwydzielniczą.
- W biegunkach nietrzustkowych wyniki mogą być fałszywie obniżone.
- Inne badania odgrywają podrzędną rolę w praktyce lekarza rodzinnego:
- Testy oddechowe z substratami znakowanymi 13C (najlepiej 13C znakowane mieszane trójglicerydy), ang. 13C-mixed triglyceride breath test
- Pomiar objętości wydzieliny trzustkowej po stymulacji w MRCP
- ilościowe określenie wydalania tłuszczu
- Próba sekretynowa-pankreozyminowa (już niedostępna).
USG jamy brzusznej
- Podstawowe badanie w praktyce lekarza rodzinnego przy podejrzeniu PZT
- szeroko dostępne
- nieinwazyjne
- Jednak niższa czułość (67%) w porównaniu z innymi metodami obrazowania
- Dlatego brak uwidocznienia zmian nie wyklucza PZT.
- Zmiany w trzustce w zaawansowanej (umiarkowanej lub ciężkiej) postaci PZT5
- niejednorodna echogeniczność
- poszerzenie/nieprawidłowości przewodu trzustkowego
- zwapnienia (kalcyfikacja)
- możliwe powikłania PZT, takie jak torbiele rzekome, nagromadzony płyn
- Ocena z zastosowaniem modyfikowanej klasyfikacji Cambridge (opracowanej pierwotnie dla ECPW (endoskopowej cholangiopankreatografii wstecznej) do badania ultrasonograficznego:2
- Cambridge 0: prawidłowy narząd, przewód
- Cambridge 1: obrys narządu echogeniczny, narząd powiększony (do 1,5 krotnie), przewód
- Cambridge 2: nieregularny obrys, nieregularny przewód główny wzmocniony echogenicznie
>>3 mm, tekstura płatowata z echogenicznymi przegrodami - Cambridge 3: jak 2 i torbiele, ogniskowe zwapnienia
- Cambridge 4: jak 3 i kamienie w przewodzie, niedrożność przewodu, guzowate rozciągnięcie narządu
>>2-krotne, zakrzepica żyły śledzionowej.
- Cambridge 0: prawidłowy narząd, przewód
- Oznaki alkoholowego uszkodzenia wątroby (stłuszczenie, marskość)
- Wykluczenie/wykrycie rozpoznań różnicowych (np. guz, kamica żółciowa)
RTG jamy brzusznej
- Nie należy do pierwotnych badań diagnostycznych
- Oznaki zwapnienia trzustki, ale patognomoniczne
- Zwapnienia w późnym stadium u 70% pacjentów
Dalsza diagnostyka specjalistyczna - diagnostyka obrazowa
- Etapowa diagnostyka obrazowa:
- USG jamy brzusznej (również w kompetencji lekarza podstawowej opieki zdrowotnej)
- endosonografia (EUS) w przypadku niejednoznacznych wyników badania USG jamy brzusznej
- TK lub RM/MRCP w przypadku braku dostępności lub przeciwwskazań do endosonografii.
- Wcześniej endoskopowa cholangiopankreatografia wsteczna (ECPW) była metodą z wyboru z oceną układu przewodów trzustkowych według klasyfikacji Cambridge.
- Jednak odpowiednie adaptacje klasyfikacji Cambridge powinny być stosowane również w przypadku innych metod obrazowania.
Endosonografia (EUS)
- Endosonografia jest metodą z wyboru w diagnostyce PZT już we wczesnych stadiach choroby.
- Jeśli podejrzewa się PZT, a wyniki USG jamy brzusznej są niejasne, należy wykonać endosonografię.
- Endosonograficzna klasyfikacja Cambridge
- Cambridge 0: bez zmian
- Cambridge 1: tekstura płatowa plastra miodu - przypominająca plaster miodu, przewód
- Cambridge 2: przewód hiperechogeniczny, ogniska hiperechogeniczne, obrys echogeniczny, przewód
- Cambridge 3: tekstura płatowa plastra miodu, przegrody, ogniska hiperechogeniczne, przewód
>>3 mm, przewód nieregularny, brak kamieni przewodowych - Cambridge 4: jak 3 i zwapnienia, kamienie przewodowe, torbiele
- Biopsja aspiracyjna cienkoigłowa (fine-needle aspiration, FNA)
- Biopsja cienkoigłowa może dodatkowo zwiększyć negatywną wartość predykcyjną endosonografii
TK (tomografia komputerowa)
- Wykrywanie zmian miąższowych, nieprawidłowości w przewodzie, torbieli rzekomych, nagromadzenia płynów7
- TK jest najlepszą metodą wykrywania zwapnień (patognomonicznych dla PZT).
- Ocena otaczających struktur
- Klasyfikacja Cambridge patrz RM/MRCP (identyczna)
Obrazowanie rezonansem magnetycznym (RM)/cholangiopankreatografia rezonansu magnetycznego (MRCP)
- Dzięki połączeniu RM i MRCP możliwa jest kompleksowa nieinwazyjna wizualizacja zarówno miąższu trzustki (RM), jak i układu przewodów (MRCP)
- Klasyfikacja Cambridge dla TK i MRCP2
- Cambridge 0: bez zmian
- Cambridge 1: nie do rozgraniczenia przy użyciu obecnych metod w TK/MRCP
- Cambridge 2: dwie lub więcej z następujących zmian:
- przewód trzustkowy 2–4 mm w trzonie trzustki, niewielkie powiększenie trzustki, niejednorodna struktura miąższowa, niewielkie zmiany torbielowate (<10 mm), nieregularny przewód główny,>3 patologiczne przewody dodatkowe.
- Cambridge 3: wszystkie zmiany wymienione w Cambridge 2 plus
- patologiczny przewód główny (
>>4
- patologiczny przewód główny (
- Cambridge 4: jedna ze zmian wymienionych w punkcie 2 i 3 plus 1 lub więcej z następujących:
- struktury torbielowate
>>10 mm, zwapnienia miąższowe, wewnątrzprzewodowe ubytki wypełnienia (kalcyfikacje), niedrożność przewodu (zwężenia), znaczne nieprawidłowości przewodu.
- struktury torbielowate
ECPW (Endoskopowa Cholangiopankreatografia Wsteczna)
- Dawniej złoty standard, obecnie nie jest już zalecana w diagnostyce podstawowej
- Ryzyko wywołania ostrego zapalenia trzustki przez badanie
Dalsza diagnostyka specjalistyczna
Badania czynnościowe
- Test sondy ze stymulacją wydzielania
- Standard referencyjny dla pomiaru wydzielania enzymów trzustkowych, dostępny tylko w wyspecjalizowanych ośrodkach
- Pobudzenie funkcji zewnątrzwydzielniczej trzustki przez sekretynę, odprowadzenie wydzieliny przez sondę dwunastniczą, pomiar wodorowęglanów, lipazy i amylazy
Diagnostyka genetyczna
- Jeśli nie zidentyfikowano jednoznacznej etiologii PZT, można zaproponować badania genetyczne
- Wskazanie dotyczy głównie:
- dodatniego wywiadu rodzinnego (co najmniej jeden krewny pierwszego stopnia lub dwóch krewnych drugiego stopnia dotkniętych chorobą)
- wczesnego początku choroby (przed 30 rokiem życia), jeśli nie można zidentyfikować innej oczywistej przyczyny.
Diagnostyka autoimmunologicznego zapalenia trzustki
- Jeśli nie stwierdza się innej etiologii, należy wykluczyć autoimmunologiczne zapalenie trzustki
- Rozpoznanie według kryteriów HISORt:
- Histologia (H- histology):
- Obrazowanie miąższu i układu przewodów (I- imaging)
- Testy serologiczne (S- serology)
- Zajęcie innych układów narządów (O- other organ involvement)
- Odpowiedź na terapię sterydową (Rt- response).
Klasyfikacja stopnia ciężkości według M-ANNHEIM
- Istnieją różne systemy klasyfikacji przewlekłego zapalenia trzustki, ale żaden z nich nie przyjął się jeszcze powszechnie do jego opisu.
- Jedną z możliwości jest opracowana w Niemczech klasyfikacja M-ANNHEIM5
- System klasyfikacji M-ANNHEIM jest jedynym systemem, który oferuje indeks stopnia ciężkości.
- Stopień ciężkości według M-ANNHEIM6
- Historia bólu
- brak bólu bez terapii (0 punktów)
- bez bólu z napadowymi atakami (1 punkt)
- brak bólu przy zastosowaniu terapii (leki lub endoskopia) (2 punkty)
- przerywany brak bólu (z terapią lub bez) (3 punkty)
- ból ciągły (4 punkty)
- Kontrola bólu
- brak leków (0 punktów)
- analgetyki nieopioidowe lub opioidy poziom WHO 1–2 (1 punkt)
- silne opioidy (poziom 3 wg WHO) lub interwencja endoskopowa (2 punkty)
- interwencja chirurgiczna (4 punkty)
- niewydolność zewnątrzwydzielnicza
- brak (0 punktów)
- lekka-umiarkowana bez suplementacji enzymatycznej (1 punkt)
- udowodniona niewydolność w badaniu czynnościowym lub biegunka tłuszczowa z poprawą pod wpływem suplementacji enzymatycznej (2 punkty)
- niewydolność wewnątrzwydzielnicza
- brak cukrzycy (0 punktów)
- cukrzyca (4 punkty)
- Wygląd trzustki w badaniach obrazowych według klasyfikacji Cambridge
- normalna (0 punktów)
- niejednoznaczna (1 punkt)
- lekka (2 punkty)
- umiarkowana (3 punkty)
- ciężka (4 punkty)
- ciężkie powikłania narządowe
- brak (0 punktów)
- potencjalnie odwracalne, np. wodobrzusze, krwawienie, niedrożność (2 punkty)
- nieodwracalne, np. zakrzepica żyły wrotnej z nadciśnieniem wrotnym, rak trzustki
- Historia bólu
- Liczba punktów (maksymalnie 25) określa kategoryzację stopnia ciężkości.6
.- M-ANNHEIM A (niski): 0–5
- M-ANNHEIM B (narastający): 6–10
- M-ANNHEIM C (zaawansowany): 11–15
- M-ANNHEIM D (nasilony): 16–20
- M-ANNHEIM E (zaostrzony):
>>20
- M-ANNHEIM A (niski): 0–5
Wskazania do skierowania do specjalisty
- W przypadku podejrzenia przewlekłego zapalenia trzustki należy skierować pacjenta do specjalisty.
TerapiaLeczenie
Cele terapii
- Eliminacja/złagodzenie bólu, poprawa jakości życia
- Ograniczenie zachorowalności z powodu zewnątrzwydzielniczej i wewnątrzwydzielniczej niewydolności trzustki
- Unikanie i skuteczne leczenie powikłań
- Zmniejszenie śmiertelności
Ogólne informacje o terapii
- Leczenie obejmuje następujące elementy:
- Leczenie ostrego nawrotu choroby
- Zmiana stylu życia/odżywianie
- Farmakoterapia, zwłaszcza:
- Analgezja
- leczenie niewydolności zewnątrzwydzielniczej
- leczenie niewydolności wewnątrzwydzielniczej.
- Interwencje endoskopowe i chirurgiczne.
Leczenie ostrego nawrotu choroby
- W leczeniu ostrych nawrotów obowiązują te same zasady, co w leczeniu ostrego zapalenia trzustki.
Zmiana stylu życia/odżywianie
- Wymagana jest abstynencja alkoholowa.
- Palenie tytoniu sprzyja postępowi PZT (nawet po abstynencji alkoholowej) i dlatego należy go zaprzestać.
- Należy unikać niedożywienia, wiąże się ono ze zwiększoną śmiertelnością.
- Nie ma konkretnej diety trzustkowej.
- W zasadzie zaleca się stosowanie normalnej diety izokalorycznej.
- Dieta niskotłuszczowa generalnie nie jest zalecana (może utrudniać spożycie kalorii i witamin rozpuszczalnych w tłuszczach),.
- W przypadku subiektywnie niepokojących objawów niestrawności tłuszczu pomimo odpowiedniej suplementacji enzymatycznej, można jednak zmniejszyć doustnie podawaną ilość tłuszczu, w zależności od tolerancji.
- Częste (4–6) małe posiłki są korzystniejsze niż duże główne posiłki.
- Niektórzy pacjenci z zaawansowaną zewnątrzwydzielniczą niewydolnością trzustki wymagają żywienia uzupełniającego.
- doustne płynne żywienie uzupełniające (10–15% wszystkich pacjentów)
- żywienie przez sondę (ok. 5 %)
- żywienie pozajelitowe (<1%)><1%)>
Farmakoterapia
Leczenie bólu
- Abstynencja alkoholowa ma korzystny wpływ nie tylko na progresję choroby, ale także na ból.5
.- To samo może dotyczyć zaprzestania palenia.5
.
- To samo może dotyczyć zaprzestania palenia.5
- Nie zaleca się suplementacji enzymatycznej wyłącznie w celu zmniejszenia bólu
- Próbne zastosowanie enzymów trzustkowych może być przydatne, jeśli istnieją oznaki złego wchłaniania jako przyczyny bólu brzucha.
- Leki przeciwbólowe należy podawać w odpowiednio wysokich dawkach, a przed rozpoczęciem terapii przeciwbólowej należy wykluczyć powikłania jako przyczynę bólu.
- Terapia przeciwbólowa może być podana zgodnie ze
schematemdrabinaetapówanalgetyczną wg WHO.- Etap 1: nieopioidy +/- adiuwanty
- Paracetamol jest preferowanym środkiem przeciwbólowym etapu 1 dla PZT5
- Etap 2: słabo działające opioidy +/- nieopioidy +/- adiuwanty
- Tramadol jest preferowanym środkiem przeciwbólowym etapu 2 dla CP5
- Etap 3: silnie działające opioidy +/- nieopioidy +/- adiuwanty
- Oksykodon dobrze sprawdza się w przypadku bólu trzewnego, w tym PZT5
- Etap 1: nieopioidy +/- adiuwanty
- Deeskalacja terapii bólu może odbywać się również w kolejności malejącej według schematu WHO.
- Pregabalina może być stosowana na próbę jako dodatek do innych leków w terapii bólu.
- Najnowsze dane sugerują, że niższe dawki opioidów mogą być wymagane przy stosowaniu marihuany medycznej.8
. - Indywidualne dostosowanie czasu trwania terapii przeciwbólowej z regularną ponowną oceną i w razie potrzeby dodanie zabiegów endoskopowych/chirurgicznych
- Nie zaleca się stosowania w leczeniu bólu:
- Oktreotydu
- antyoksydantów
- Montelukastu.
Leczenie zewnątrzwydzielniczej niewydolności trzustki
- Należy dokładnie rozważyć rozpoczęcie suplementacji enzymatycznej; w szczególności samo leczenie bólu nie jest wskazaniem do suplementacji.
- Wymogiem do zastosowania substytucji enzymatycznej jest rozpoznanie zewnątrzwydzielniczej niewydolności trzustki.
- Ponieważ wyniki badań w kierunku niewydolności trzustki nie zawsze są wiarygodne, wskazanie może zostać również ustalone na podstawie objawów klinicznych niewydolności trzustki (meteoryzm, biegunka, biegunka tłuszczowa, utrata masy ciała).9
. - Podawane preparaty powinny składać się z zabezpieczonych kwasem cząstek o średnicy ≤2 mm (dla optymalnego wymieszania chymus- treści żołądka- i pankreatyny).
- Dawkowanie (na podstawie aktywności lipazy)
- do głównego posiłku 40 000–50 000 jednostek Ph. Eur. jako dawka początkowa
- do trawienia mniejszych przekąsek około połowy
- jeśli efekt jest niewystarczający, należy podwoić, a w razie potrzeby potroić dawkę
- Jeśli mimo zwiększenia dawki efekt jest nadal niewystarczający, należy podać również inhibitor pompy protonowej (IPP).
- Należy go przyjmować podczas posiłków.
- W przypadku przyjmowania
>>1 kapsułki/tabletki na posiłek, część dawki można przyjąć na początku, a resztę w trakcie posiłku.
- W przypadku przyjmowania
- Sukces terapii jest monitorowany klinicznie (np. przyrost masy ciała, zmniejszenie biegunki tłuszczowej, ustąpienie objawów brzusznych, normalizacja statusu witaminowego w dłuższym okresie),.
- Nowo rozpoczęta substytucja enzymatyczna może prowadzić do zmienionej regulacji stężenia glukozy we krwi u pacjentów z cukrzycą, tak więc początkowo należy dokładniej monitorować stężenie glukozy we krwi.
- U pacjentów z niewydolnością trzustki często występuje niedobór (zwłaszcza rozpuszczalnych w tłuszczach) witamin i pierwiastków śladowych, dlatego w przypadku wystąpienia objawów niedoboru należy je suplementować.
- Oznaczanie poziomów w surowicy tylko w pojedynczych przypadkach
Leczenie wewnątrzwydzielniczej niewydolności trzustki
- Łagodna postać
. - Glinidy mogą być rozważane przed insulinoterapią przy oznakach ryzyka hipoglikemii.
- Nowe leki przeciwcukrzycowe
- Generalnie należy unikać inhibitorów DPP-4 (zwiększone ryzyko zapalenia trzustki).
- Stosowanie agonistów receptora GLP-1 może być przydatne w wybranych przypadkach (np. wysokie ryzyko sercowo-naczyniowe).
- Pełnoobjawowa T3cDM jest często trudna do opanowania z powodu niedoboru insuliny i glukagonu (skłonność do hiper-/hipoglikemii, kwasicy ketonowej) i wymaga leczenia insuliną
- Insulinoterapia jest pierwszym wyborem, zwłaszcza u pacjentów z ciężkim niedożywieniem, ze względu na jej działanie anaboliczne.5
.
Leczenie endoskopowe i operacyjne
- Powikłania PZT (np. zwężenie odźwiernika żołądka, torbiele rzekome trzustki, zwężenie dróg żółciowych, poszerzenie przewodu trzustkowego, kamica przewodu trzustkowego i uporczywy ból) mogą wymagać interwencji endoskopowej lub chirurgicznej.
- W przypadku długotrwałego bólu wymagającego stosowania leków przeciwbólowych należy stosować leczenie interwencyjne lub chirurgiczne.2
. - Zabiegi endoskopowe są odpowiednie do krótkotrwałej redukcji bólu; dla średnio- i długoterminowej redukcji bólu lepsze są zabiegi chirurgiczne.
- U pacjentów bezobjawowych na ogół nie ma wskazań do interwencji.
- Duże bezobjawowe torbiele
>>5 cm mogą być leczone.
- Duże bezobjawowe torbiele
- Indywidualne podejmowanie decyzji w zespole interdyscyplinarnym co do wybranego postępowania
- Endoskopia raczej w leczeniu:
- torbieli rzekomych trzustki
- pojedynczych proksymalnie położonych kamieni przewodu trzustkowego
- łagodnych zwężeń dróg żółciowych.
- Chirurgia raczej w leczeniu:
- bólu trzustki
- dystalnie położonych kamieni przewodu trzustkowego
- objawowego zwężenia przewodu trzustkowego.
- Endoskopia raczej w leczeniu:
Terapia endoskopowa
- W kontekście interwencji endoskopowych zastosowanie różnych technik interwencyjnych, takich jak sfinkterotomia, ekstrakcja kamieni, poszerzanie, drenaż, implantacja stentów
- Interwencje endoskopowe stosowane są m.in. w leczeniu:
- zwężeń przewodu żółciowego głównego
- zwężeń przewodu trzustkowego/kamieni w przewodzie trzustkowym
- Kamienie przewodu trzustkowego są konsekwencją, a nie przyczyną PZT.
- torbiele rzekome
- zwężeń odźwiernika żołądka
Leczenie chirurgiczne
- Termin operacji powinien być ustalony indywidualnie przez zespół interdyscyplinarny.
- Za operacją w trakcie choroby przemawiają:
- ból nie do opanowania
- częste interwencje endoskopowe
- częste epizody
- utrzymujące się zwężenie odźwiernika żołądka
- zakrzepica żyły wrotnej, żyły krezkowej górnej lub żyły śledzionowej
- podejrzenie nowotworu złośliwego.
- Zasadniczo rozróżnia się zabiegi drenujące i resekcyjne.
- Drenaż: głównie poprzez boczną pankreatojejunostomię z zespoleniem Y-en-Roux
- Resekcja: Różne procedury chirurgiczne, które w dużej mierze zastąpiły klasyczną operację Whipple'a.
- Obecnie wykonuje się prawie wyłącznie zabiegi resekcyjne.
- długotrwałe uśmierzenie bólu tylko w 60% przypadków dzięki operacji drenażu, brak pobrania tkanki do badania histologicznego (wykluczenie złośliwości nowotworu)
- resekcja eliminuje zwiększone ciśnienie w przewodzie trzustkowym i zapalenie neuronów jako mechanizmy patofizjologiczne, redukcja ryzyka złośliwości o
>>90% przy wczesnej operacji.
Przebieg, powikłania i rokowanie
Powikłania
- Powikłania występują w 30–60% przypadków.
- Możliwe powikłania
- Zwężenia przewodu żółciowego głównego z możliwą cholestazą/zapaleniem dróg żółciowych
- Częstość występowania 10–40%
- Zwężenia przewodu trzustkowego z kamieniami
- Torbiele rzekome trzustki
- Częstość występowania 20–40%
- Występowanie najczęściej 4 tygodnie po nawrocie, spontaniczna regresja u 40% w ciągu pierwszych tygodni,
>>12 tygodni rzadko - Powikłania torbieli zwłaszcza gdy wielkość
>>5 cm: krwotok, zakażenie, pęknięcie, ucisk sąsiednich struktur
- guzy zapalne
- zwężenie odźwiernika żołądka/zwężenie dwunastnicy
- zakrzepica żyły śledzionowej/zakrzepica żyły wrotnej z nadciśnieniem wrotnym
- tętnicze tętniaki rzekome
- zespół bólu przewlekłego
- rak trzustki
- Ryzyko osteoporozy jest szczególnie podwyższone u pacjentów z zaawansowaną chorobą i biegunką tłuszczową, z powodu niedoborów mikroelementów i przewlekłego stanu zapalnego.12
.
- Zwężenia przewodu żółciowego głównego z możliwą cholestazą/zapaleniem dróg żółciowych
Przebieg i rokowanie
- Śmiertelność jest znacznie zwiększona w porównaniu z ogólną populacją.2
.- Przeżycie 10-letnie — 70%, 20-letnie — 45%.
- Kontynuacja spożywania alkoholu wiąże się ze skróconym przeżyciem.
- Indywidualnie zróżnicowana prędkość postępu
- Palenie tytoniu przyspiesza progresję.
- Zwiększone ryzyko raka trzustki
- łącznie zwiększone 16-krotnie
- dodatkowo przy paleniu papierosów, ryzyko zwiększone 25-krotnie
- zwiększone ryzyko w przypadku cukrzycy typu 3 (T3cDM), ale także wcześniej istniejącej cukrzycą
- Nawet u 80% pacjentów w przebiegu choroby rozwija się cukrzyca trzustkowa (T3cDM).
- Utrzymujący się, silny ból związany jest z powikłaniami miejscowymi (np. torbiele, cholestaza).13
. - Duża intensywność bólu i ból stały (w porównaniu z bólem napadowym) wiąże się z gorszą jakością życia i gorszym funkcjonowaniem.5
. - 40% pacjentów staje się bezrobotnymi, niezdolnymi do pracy lub przechodzi na wcześniejszą emeryturę.
Dalsze postępowanie
- W PZT należy przeprowadzać badania kontrolne, np. raz w roku diagnostykę podstawową:
- wyniki badania przedmiotowego
- USG jamy brzusznej
- HbA1c.
- Jeśli przebieg choroby jest bez powikłań, opieka kontrolna może być prowadzona przez lekarzy rodzinnych.
- w przypadku powikłań konsultacja z lekarzami medycyny trzewnej z doświadczeniem w leczeniu choroby (gastroenterologia i chirurgia trzewna).
- w zależności od chorób współistniejących, zaangażowanie innych grup zawodowych (psychologów, endokrynologów, dietetyków, terapeutów bólu, radiologów)
- W przypadku ponownego wystąpienia niezamierzonej utraty masy ciała, objawów B, żółtaczki lub cukrzycy należy wykonać diagnostykę obrazową w celu wykluczenia raka trzustki. Wystąpienie ostrego nawrotu zapalenia trzustki powinno również skłonić do wykonania diagnostyki obrazowej w celu wykluczenia powikłania wymagającego leczenia.
Informacje dla pacjentów
Informacje dla pacjentów w Deximed
Ilustracje
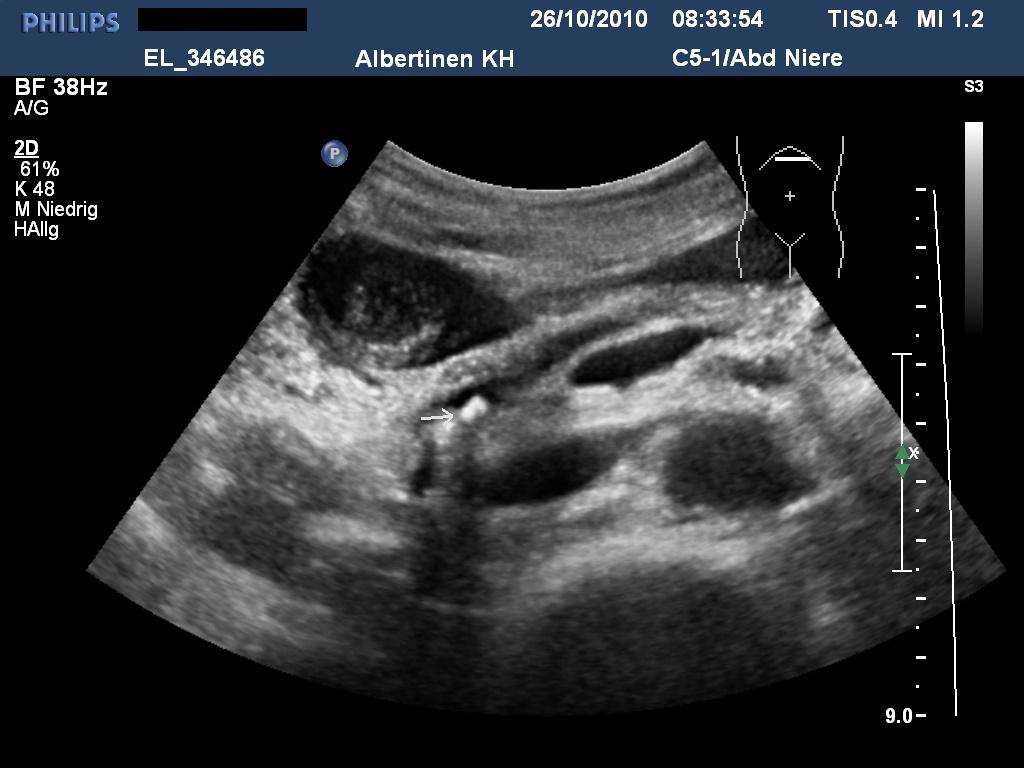
Ultrasonografia w przewlekłym zapaleniu trzustki z małymi zwapnieniami (dzięki uprzejmości sonographiebilder.de ©Albertinen-Diakoniewerk e. V., Hamburg)
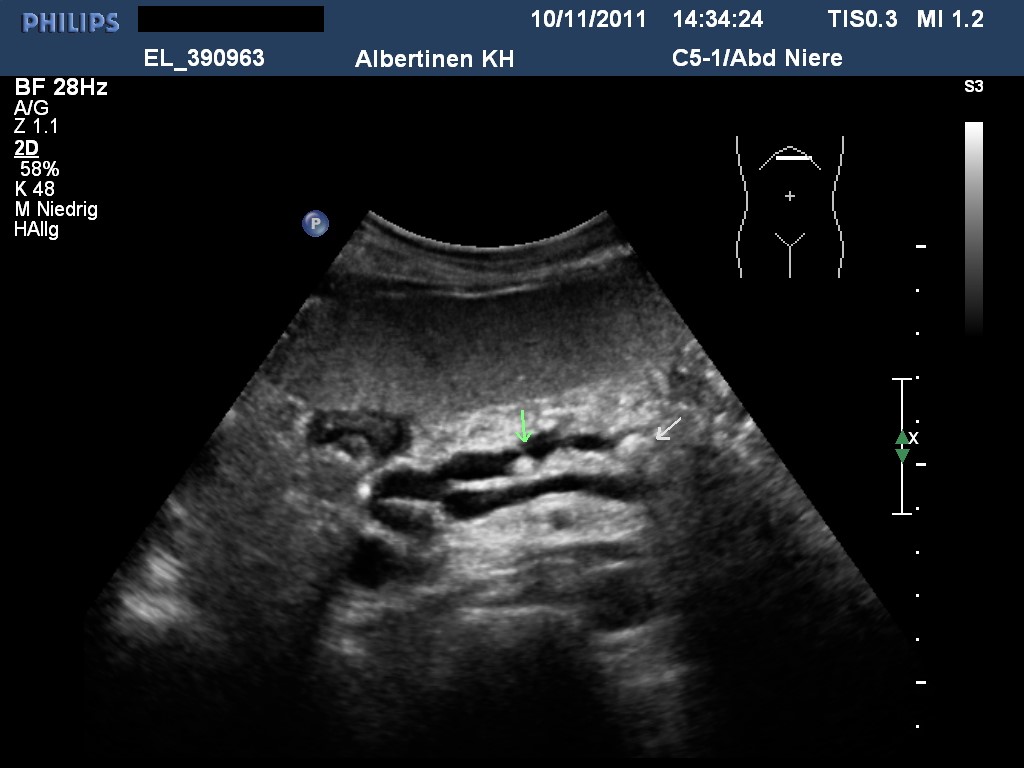
Ultrasonografia w przewlekłym zapaleniu trzustki z małymi zwapnieniami (dzięki uprzejmości sonographiebilder.de ©Albertinen-Diakoniewerk e. V., Hamburg)
Źródła
Wytyczne
- United European Gastroenterology. Wytyczne oparte na dowodach naukowych dotyczące diagnostyki i terapii przewlekłego zapalenia trzustki (HaPanEU). Stan z 2017
Piśmiennictwo
- Majumder S, Chari T. Chronic pancreatitis. Lancet 2016; 387: 1957-1966.
https://www.sciencedirect.com/science/article/pii/S0140673616000970" href="https://www.sciencedirect.com/science/article/pii/S0140673616000970" target="_blank">www.sciencedirect.com - Mayerle J, Hoffmeister A, Werner J, et al. Clinical Practice Guideline: Chronic pancreatitis—definition, etiology, investigation and treatment. Dtsch Arztebl Int 2013; 110:387–93. DOI: 10.3238/arztebl.2013.0387
http://dx.doi.org/10.3238/arztebl.2013.0387" href="http://dx.doi.org/10.3238/arztebl.2013.0387" target="_blank">DOI - Rosendahl J, Bödeker H, Mössner J, Teich N. Hereditary chronic pancreatitis. Orphanet Journal of Rare Diseases. 2007;2:1. doi:10.1186/1750-1172-2-1. www.ncbi.nlm.nih.gov
- Finkelberg DL, Sahani D, Deshpande V, Brugge WR. Autoimmune pancreatitis. N Engl J Med 2006; 355: 2670-6.
http://www.ncbi.nlm.nih.gov/entrez/query.fcgi?cmd=Search&db=PubMed&term=N Engl J Med [ta]+AND+355[vol]+AND+2670[page]" href="http://www.ncbi.nlm.nih.gov/entrez/query.fcgi?cmd=Search&db=PubMed&term=N Engl J Med [ta]+AND+355[vol]+AND+2670[page]" target="_blank">PubMed - Löhr J, Dominguez-Munoz E, Rosendahl J, et al. United European Gastroenterology evidence-based guidelines for the diagnosis and therapy of chronic pancreatitis (HaPanEU). United European Gastroenterol J 2017; 5: 153-199.
https://www.ncbi.nlm.nih.gov/pubmed/28344786" href="https://www.ncbi.nlm.nih.gov/pubmed/28344786" target="_blank">www.ncbi.nlm.nih.gov - Schneider A, Löhr J, Singer M. The M-ANNHEIM classification of chronic pancreatitis: introduction of a unifying classification system based on a review of previous classifications of the disease. J Gastroenterol 2007; 42: 101-119. doi:10.1007/s00535-006-1945-4
http://dx.doi.org/10.1007/s00535-006-1945-4" href="http://dx.doi.org/10.1007/s00535-006-1945-4" target="_blank">DOI - Remer EM, Baker ME. Imaging of chronic pancreatitis. Radiol Clin North Am 2002; 40: 1229-42.
http://www.ncbi.nlm.nih.gov/entrez/query.fcgi?cmd=Search&db=PubMed&term=Radiol Clin North Am [ta]+AND+40[vol]+AND+1229[page]" href="http://www.ncbi.nlm.nih.gov/entrez/query.fcgi?cmd=Search&db=PubMed&term=Radiol Clin North Am [ta]+AND+40[vol]+AND+1229[page]" target="_blank">PubMed - Barlowe TS, Koliani-Pace JL, Smith KD, et al. Effects of Medical Cannabis on Use of Opioids and Hospital Visits by Patients With Painful Chronic Pancreatitis. Clin Gastroenterol Hepatol 2019. Epub ahead of print. doi:10.1016/j.cgh.2019.01.018
http://dx.doi.org/10.1016/j.cgh.2019.01.018" href="http://dx.doi.org/10.1016/j.cgh.2019.01.018" target="_blank">DOI - Mössner J, Keim V. Therapy with pancreatic enzymes. Dtsch Arztebl Int 2011; 108: 578–82. doi:10.3238/arztebl.2011.0578
http://dx.doi.org/10.3238/arztebl.2011.0578" href="http://dx.doi.org/10.3238/arztebl.2011.0578" target="_blank">DOI - Bang UC, Benfield T, Hyldstrup L, et al. Mortality, cancer, and comorbidities associated with chronic pancreatitis: a Danish nationwide matched-cohort study. Gastroenterology. 2014 Apr;146(4):989-94. PubMed
- Freelove R, Walling AD. Pancreatic cancer: diagnosis and management. Am Fam Physician 2006; 73: 485-92.
https://pubmed.ncbi.nlm.nih.gov/16477897/" href="https://pubmed.ncbi.nlm.nih.gov/16477897/" target="_blank">pubmed.ncbi.nlm.nih.gov - Haaber AB, Rosenfalck AM, Hansen B, Hilsted J, Larsen S. Bone mineral metabolism, bone mineral density, and body composition in patients with chronic pancreatitis and pancreatic exocrine insufficiency. Int J Pancreatol 2000; 27: 21-7.
http://www.ncbi.nlm.nih.gov/entrez/query.fcgi?cmd=Search&db=PubMed&term=Int J Pancreatol [ta]+AND+27[vol]+AND+21[page]" href="http://www.ncbi.nlm.nih.gov/entrez/query.fcgi?cmd=Search&db=PubMed&term=Int J Pancreatol [ta]+AND+27[vol]+AND+21[page]" target="_blank">PubMed - Ammann RW. The natural history of alcoholic chronic pancreatitis. Intern Med 2001; 40: 368-75.
http://www.ncbi.nlm.nih.gov/entrez/query.fcgi?cmd=Search&db=PubMed&term=Intern Med [ta]+AND+40[vol]+AND+368[page]" href="http://www.ncbi.nlm.nih.gov/entrez/query.fcgi?cmd=Search&db=PubMed&term=Intern Med [ta]+AND+40[vol]+AND+368[page]" target="_blank">PubMed - Chen WX, Zhang WF, Li B, Lin HJ, Zhang X, Chen HT, et al. Clinical manifestations of patients with chronic pancreatitis. Hepatobiliary Pancreat Dis Int 2006; 5: 133-7.
http://www.ncbi.nlm.nih.gov/entrez/query.fcgi?cmd=Search&db=PubMed&term=Hepatobiliary Pancreat Dis Int [ta]+AND+5[vol]+AND+133[page]" href="http://www.ncbi.nlm.nih.gov/entrez/query.fcgi?cmd=Search&db=PubMed&term=Hepatobiliary Pancreat Dis Int [ta]+AND+5[vol]+AND+133[page]" target="_blank">PubMed - Keller J, Layer P. Idiopathic chronic pancreatitis. Best Pract Res Clin Gastroenterol. 2008;22:105-13. doi: 10.1016/j.bpg.2007.10.006.
http://www.ncbi.nlm.nih.gov/pubmed/18206816" href="http://www.ncbi.nlm.nih.gov/pubmed/18206816" target="_blank">www.ncbi.nlm.nih.gov - Ravi Kanth VV, Nageshwar. Genetics of acute and chronic pancreatitis: An update. World J Gastrointest Pathophysiol. 2014 Nov 15; 5: 427–437.
http://www.ncbi.nlm.nih.gov/pmc/articles/PMC4231507/" href="http://www.ncbi.nlm.nih.gov/pmc/articles/PMC4231507/" target="_blank">www.ncbi.nlm.nih.gov - Brock C, Moller Nielsen L, Lelic D, et al. Pathophysiology of chronic pancreatitis. World J Gastroenterol 2013; 19: 7231–7240.
https://www.ncbi.nlm.nih.gov/pubmed/24259953" href="https://www.ncbi.nlm.nih.gov/pubmed/24259953" target="_blank">www.ncbi.nlm.nih.gov - Hollerbach S, Klamann A, Topalidis T, Schmiegel WH. Endoscopic ultrasonography (EUS) and fine-needle aspiration (FNA) cytology for diagnosis of chronic pancreatitis. Endoscopy 2001; 33: 824-31. PubMed
- Jacobson BC, Baron TH, Adler DG, Davila RE, Egan J, Hirota WK, et al., for the American Society for Gastrointestinal Endoscopy. ASGE guideline: the role of endoscopy in the diagnosis and the management of cystic lesions and inflammatory fluid collections of the pancreas. Gastrointest Endosc 2005; 61: 363-70. PubMed
- Rosch T, Daniel S, Scholz M, Huibregtse K, Smits M, Schneider T, et al., for the European Society of Gastrointestinal Endoscopy Research Group. Endoscopic treatment of chronic pancreatitis: a multicenter study of 1000 patients with long-term follow-up. Endoscopy 2002; 34: 765-71. PubMed
- Sharma SS, Bhargawa N, Govil A. Endoscopic management of pancreatic pseudocyst: a long-term follow-up. Endoscopy 2002; 34: 203-7. PubMed
- Guda NM, Partington S, Freeman ML. Extracorporeal shock wave lithotripsy in the management of chronic calcific pancreatitis: a meta-analysis. JOP 2005; 6: 6-12. PubMed
- Dumonceau JM, Costamagna G, Tringali A, Vahedi K, Delhaye M, Hittelet A, et al. Treatment for painful calcified chronic pancreatitis: extracorporeal shock wave lithotripsy versus endoscopic treatment: a randomised controlled trial. Gut 2007; 56: 545-52.
https://pubmed.ncbi.nlm.nih.gov/17047101/" href="https://pubmed.ncbi.nlm.nih.gov/17047101/" target="_blank">pubmed.ncbi.nlm.nih.gov - Barry K. Chronic Pancreatitis: Diagnosis and Treatment. Am Fam Physician 2018; 97: 385-393.
https://www.aafp.org/afp/2018/0315/p385.html" href="https://www.aafp.org/afp/2018/0315/p385.html" target="_blank">www.aafp.org - Kalady MF, Broome AH, Meyers WC, Pappas TN. Immediate and long-term outcomes after lateral pancreaticojejunostomy for chronic pancreatitis. Am Surg 2001; 67: 478-83. PubMed
- Nealon WH, Matin S. Analysis of surgical success in preventing recurrent acute exacerbations in chronic pancreatitis. Ann Surg 2001; 233: 793-800. PubMed
- Jimenez RE, Fernandez-del Castillo C, Rattner DW, Chang Y, Warshaw AL. Outcome of pancreaticoduodenectomy with pylorus preservation or with antrectomy in the treatment of chronic pancreatitis. Ann Surg 2000; 231: 293-300. PubMed
Autorzy
- Michael Handke, prof. dr hab. med., specjalista chorób wewnętrznych, kardiologii i