Zusammenfassung
- Definition:Attackenartig auftretender, streng einseitiger, extrem heftiger Kopfschmerz mit obligat ipsilateral zum Schmerz auftretenden autonomen Symptomen.
- Prävalenz:Prävalenz ca. 100/100.000 Einw. Verhältnis Männer zu Frauen ca. 3:1.
- Symptome:Neben der Schmerzsymptomatik bestehen Bewegungsunruhe und ipsilateral zum Schmerz autonome Symptome wie Lakrimation, Rhinorrhoe, Schwitzen im Gesicht, Hornersyndrom, konjunktivale Injektion.
- Befunde:Zwischen den Anfällen ist der neurologische Status normal.
- Diagnostik:Die Diagnose ergibt sich aus der Anamnese sowie den Symptomen und Befunden während einer Attacke.
- Therapie:Behandlung der akuten Attacke mit O2 und Triptanen. Kurzzeitprophylaxe vor allem mit Kortikosteroiden, Langzeitprophylaxe vor allem mit Verapamil.
Allgemeine Informationen
Definition
- Der Clusterkopfschmerz ist klinisch definiert durch:
- Kopfschmerz
- attackenartig auftretend
- extrem heftig
- streng einseitig mit meist retroorbitalem Punctum Maximum
- autonome Symptome, obligat ipsilateral zum Schmerz auftretend
- Horner-Syndrom
- Lakrimation
- Rhinorrhö
- Kopfschmerz
Klassifikation gemäß ICHD-3
- Cluster-Kopfschmerz ist Teil der trigeminoautonomen Kopfschmerzerkrankungen, hierzu zählen nach ICHD-3:1
- Cluster-Kopfschmerz (episodisch und chronisch)
- paroxysmale Hemikranie (episodisch und chronisch)
- Short-lasting Unilateral Neuralgiform Headache Attacks (episodisches und chronisches SUNCT-Syndrom, episodisches und chronisches SUNA-Syndrom)
- Hemicrania continua (remittierend und nicht remittierend)
Episodischer Cluster-Kopfschmerz
- Attacken, die in Episoden mit einer Dauer von 7 Tagen bis 1 Jahr auftreten und von schmerzfreien Episoden von mindestens 3 Monaten Dauer unterbrochen werden.1
- Bei einigen Patient*innen kann sich aus einem chronischen ein episodischer Cluster-Kopfschmerz entwickeln.1
Chronischer Cluster-Kopfschmerz
- Attacken, die 1 Jahr oder länger ohne Remissionsphasen auftreten oder mit Remissionsphasen mit einer Dauer von weniger als 3 Monaten.1
- Der chronische Cluster-Kopfschmerz kann de novo entstehen oder aus einem episodischen Cluster-Kopfschmerz.1
Häufigkeit
- Prävalenz
- Prävalenz ca. 100/100.000 Einw.
- häufigste trigeminoautonome Kopfschmerzerkrankung
- Geschlecht
- Alter
- Erkrankungsalter meist zwischen 20 und 40 Jahren1
- Kann aber in jedem Lebensalter auftreten.
- Bei einigen Patient*innen remittiert der Schmerz im höheren Alter.
- Erkrankungsalter meist zwischen 20 und 40 Jahren1
- Genetische Disposition
- Vererbungsfaktoren bislang nicht bekannt
- familiäre Belastung in 2–7 % der Fälle
- Häufigkeit episodischer bzw. chronischer Cluster-Kopfschmerz
- Verhältnis episodischer zu chronischem Cluster-Kopfschmerz ca. 4:1
- Bei 1/3 der Fälle mit chronischem Cluster-Kopfschmerz entsteht dieser aus einem episodischen Cluster-Kopfschmerz heraus.
Ätiologie und Pathogenese
- Die Pathophysiologie ist nur unvollständig verstanden.2
- Beim Cluster-Kopfschmerz kommt es wie bei allen trigeminoautonomen Kopfschmerzsyndromen zu einer gleichzeitigen Aktivierung des trigeminalen und autonomen Nervensystems.
- Akute Attacken gehen mit einer Aktivierung des posterioren Hypothalamus einher.1
- Dies könnte auch die zirkadiane und zirkannuläre Rhythmik der Attacken erklären.
- Hypothese zur Symptomenstehung
- Die Schmerzen sind Folge einer trigeminovaskulären Aktivierung mit neurogener Entzündung, entzündliche Prozesse können sensorische Nervenfasern und Blutgefäße beeinflussen.
- Die autonomen Begleitsymptome sind Folge einer zentralen parasympathischen Aktivierung.
- In der Attacke kommt es zu einem Anstieg der Konzentration von:
- CGRP (Calcitonin Gene-related Peptide), Indikator für trigeminale Aktivierung
- VIP (vasoaktives intestinales Peptid), Indikator für parasympathische Aktivierung
Prädisponierende Faktoren
ICD-10
- G44.0 Cluster-Kopfschmerz
Diagnostik
- Die Diagnose beruht auf:
- ausführlicher Anamnese
- klinisch-neurologischer Untersuchung
- Eine Bildgebung (MRT) sollte allerdings erfolgen:
- bei Erstdiagnose
- bei begleitenden neurologischen Ausfallserscheinungen
- Laborchemische, elektrophysiologische oder Liquoruntersuchungen sind nicht angezeigt.
Diagnostische Kriterien (ICHD-3)1
- A. Mindestens 5 Attacken, die die Kriterien B bis D erfüllen.
- B. Starke oder sehr starke einseitig orbital, supraorbital und/oder temporal lokalisierte Schmerzattacken, die unbehandelt 15–180 min anhalten.
- C. Einer oder beide der folgenden Punkte ist/sind erfüllt:
- mindestens eines der folgenden Symptome oder Zeichen, jeweils ipsilateral zum Kopfschmerz:
- konjunktivale Injektion und/oder Lakrimation
- nasale Kongestion und/oder Rhinorrhö
- Lidödem
- Schwitzen im Bereich der Stirn oder des Gesichtes
- Miosis und/oder Ptosis.
- körperliche Unruhe oder Agitiertheit.
- mindestens eines der folgenden Symptome oder Zeichen, jeweils ipsilateral zum Kopfschmerz:
- D. Die Attackenfrequenz liegt zwischen 1 jeden 2. Tag und 8 pro Tag
Episodischer Cluster-Kopfschmerz
- A. Die Attacken erfüllen die Kriterien A bis D für einen Cluster-Kopfschmerz und treten schubweise auf (Clusterepisoden).
- B. Wenigstens 2 Clusterepisoden mit einer Dauer von 7–365 Tagen (unbehandelt), die durch schmerzfreie Remissionsphasen von ≥ 3 Monate Dauer voneinander getrennt sind.
Chronischer Cluster-Kopfschmerz
- A. Die Attacken erfüllen die Kriterien für einen Cluster-Kopfschmerz und Kriterium B unten.
- B. Die Attacken treten für wenigstens 1 Jahr ohne Remissionsphase auf oder mit Remissionen von < 3 Monate Dauer.
Differenzialdiagnosen
- Trigeminusneuralgie
- Migräne
- Arteriitis temporalis
- Karotisdissektion
- Spannungskopfschmerz
- Erhöhter oder verminderter intrakranieller Druck
- Glaukomanfall
- Tolosa-Hunt-Syndrom
- Zahnwurzelentzündung
- Sinusitis
- Andere trigeminoautonome Kopfschmerzen (TAK)
- paroxysmale Hemikranie (spricht auf Indometacin an)
- SUNCT-Syndrom/SUNA-Syndrom
- Hemicrania continua (spricht auf Indometacin an)
- Siehe Tabelle Charakteristika verschiedener TAK.
Anamnese
- Attackenartiger Kopfschmerz?
- Lokalisation?
- Schmerzcharakter?
- bohrend, stechend („glühendes Messer“)
- Schmerzintensität?
- extrem stark („stärker als bei einer Geburt“)3
- im Einzelfall mit suizidalen Gedanken verbunden
- Das Maximum wird in wenigen Minuten erreicht.
- extrem stark („stärker als bei einer Geburt“)3
- Dauer?
- von 15–180 min1
- Häufigkeit?
- von 1 Attacke jeden 2. Tag bis zu 8 Attacken pro Tag1
- Zeitliche Verteilung?
- über das Jahr: Episoden meist etwa zur selben Jahreszeit mit Häufung im Frühjahr oder Herbst
- über den Tag: charakteristisch Auftreten zu denselben Uhrzeiten und Attacken ca. 1 Stunde nach dem Einschlafen sowie in den frühen Morgenstunden
- Episodisch/chronisch?
- Unruhe, Bewegungsdrang während der Attacke?
- Autonome Begleitsymptome ipsilateral (1 oder mehrere)?1
- gerötetes Auge
- hängendes Augenlid
- Tränenfluss
- verstopfte Nase
- Nasenlaufen
- vermehrtes Schwitzen im Bereich von Stirn und Gesicht
- Auslösende Faktoren?
- Alkohol
- Nitroglycerin
- Gerüche
- Nikotinabusus?
- Die Mehrzahl der Patient*innen (bis zu 90 % der Männer und 70 % der Frauen) rauchen, ein kausaler pathophysiologischer Zusammenhang ist allerdings fraglich.5
- Familienanamnese?
- Ein Kopfschmerzkalender kann für die Diagnosestellung hilfreich sein.
Klinische Untersuchung
- Zwischen den Anfällen ist der neurologische Status normal.
- Während eines Anfalls
- Bewegungsunruhe (im Gegensatz zur Migräne)
- autonome Begleitsymptome ipsilateral (eines oder mehrere)
- konjunktivale Injektion
- Lakrimation
- vermehrtes Schwitzen im Bereich von Stirn und Gesicht
- Horner-Syndrom: Miosis, Ptosis
Ergänzende Untersuchungen in der Hausarztpraxis
Labor
- Blutuntersuchungen helfen nicht bei der Diagnosestellung, können aber vor Beginn einer prophylaktischen Behandlung indiziert sein.
- Blutbild, Leber- und Nierenwerte (GGT, AP, GOT, GPT, Kreatinin, Harnstoff), TSH
Diagnostik bei Spezialist*innen
- Weiterführende Diagnostik ist indiziert bei:
- erstmaligen Auftreten
- auffälliger neurologischer Untersuchung.
MRT
- Ausschluss einer zerebralen Pathologie
CT
- Ausschluss eines knochendestruierenden Prozesses
Liquoruntersuchung
- Ausschluss entzündlicher Erkrankungen
Indikationen zur stationären Aufnahme
- In folgenden Situationen sollte eine stationäre Aufnahme erwogen werden:
- Ersteinstellung auf Sauerstofftherapie (in Fällen, in denen eine ambulante Einstellung aufgrund z. B. örtlichen Begebenheiten nicht möglich ist)
- Erstdiagnose eines atypischen Falls
- Versagen der prophylaktischen Therapie
- bei therapieresistenten Attacken.
Therapie
Therapieziele
- Linderung der Symptome während der Anfälle
- Prävention von Anfällen
Allgemeines zur Therapie
- Es wird unterschieden zwischen:
- Therapie des akuten Anfalls
- Prophylaxe
- Therapeutische Optionen sind:
- Inhalation von O2
- Medikamente
- nichtinvasive Vagusnervstimulation
- im Einzelfall interventionelle und operative Verfahren (nach Versagen einer konservativen Therapie).
- Zugelassene Medikamente bzw. Off-Label-Therapie
- Zugelassen sind:
- Sumatriptan in der parenteralen (s. c.) Applikationsform
- Zolmitriptan-Nasenspray
- Lithium (nur Lithiumacetat und Lithiumcarbonat, nicht Lithiumsulfat).
- Andere Medikamente (z. B. Verapamil, Topiramat) werden off label angewandt.
- Allerdings kann Verapamil nach einem Beschluss des GBA zulasten der GKV beim Cluster-Kopfschmerz verordnet werden.
- Kosten für die Attackenbehandlung mit O2 in Druckgasflaschen werden von der GKV übernommen.
- Zugelassen sind:
Medikamentöse Therapie
Akuttherapie von Attacken
- Analgetika wie Paracetamol, NSAR oder Opioide sind beim Cluster-Kopfschmerz wirkungslos!3
- Zur Behandlung der Attacke sind geeignet:6-10
- Inhalation von 100 % O2 über Gesichtsmaske mit Rückatembeutel
- 12 l/min über 15–20 min bei 78 % der Clusterpatient*innen wirksam
- Sumatriptan 6 mg s. c.
- Sumatriptan 20 mg Nasenspray
- Zolmitriptan 5–10 mg Nasenspray
- Lidocain 4–10 % intranasal.
- Inhalation von 100 % O2 über Gesichtsmaske mit Rückatembeutel
Prophylaxe
- Indikation zur Prophylaxe: häufige und schwere Attacken4
- Ziel der Prophylaxe: Verkürzung einer Clusterepisode und Reduktion der Attackenzahl4
Medikamentöse Prophylaxe
- Prophylaktisch wirksame Medikamente können in 2 Gruppen eingeteilt werden:
- Substanzen mit raschem und zuverlässigem Wirkeintritt, für Langzeittherapie nicht oder nur begrenzt geeignet
- Kortikosteroide11
- Prednisolon 100 mg, Reduktion um 25 mg in 3-Tage-Schritten
- Ergotamintartrat
- 2x tgl. 1–2 mg
- orale Triptane
- langwirksame Triptane wie Naratriptan (2,5–5 mg) oder Frovatriptan (2,5 mg) 1- bis maximal 2-mal täglich
- Kortikosteroide11
- Substanzen für Dauertherapie (bei chronischem Cluster-Kopfschmerz oder Clusterperioden von meist mehr als 4 Wochen Dauer)
- Verapamil
- 2-mal 120–240 mg/d, in Einzelfällen bis 2-mal 480 mg
- hohe Dosis > 480 mg/d nur durch Spezialist*in, EKG-Kontrollen erforderlich
- Lithium
- 600–1.500 mg/d (Serumspiegel 0,6–0,8 ml/l)
- Topiramat
- 100–200 mg/d, in Einzelfällen höhere Dosen nötig
- nicht selten kognitive NW, langsames Eindosieren (max. 50mg/Woche) notwendig
- teratogen.
- Verapamil
- Substanzen mit raschem und zuverlässigem Wirkeintritt, für Langzeittherapie nicht oder nur begrenzt geeignet
- In der klinischen Praxis meist Kombination von jeweils einer Substanz aus der 1. Gruppe (zur Überbrückung, bis 2. Medikament wirkt) und 2. Gruppe (langsam aufdosieren)
- Zugelassen ist zur Prophylaxe nur Lithium.
- Verapamil ist nach einem Beschluss des GBA zulasten der GKV für den Off-Label-Gebrauch verordnungsfähig.,
- Eine therapeutische Option für die Zukunft könnte Galcanezumab sein, ein monoklonaler Antikörper gegen CGRP, bislang allerdings noch widersprüchliche Studienergebnisse.12-13
- Beim episodischen Cluster-Kopfschmerz kann die medikamentöse Prophylaxe mit Abklingen der Episode beendet werden.
- Beim chronischen Clusterkopfschmerz Dosisanpassung entsprechend der Aktivität
Nichtinvasive Prophylaxe durch transkutane Vagusnervstimulation
- Bei Add-on-Therapie zur Standardbehandlung eines chronischen Cluster-Kopfschmerzes Reduktion der Attackenhäufigkeit um 50 %14
- Gut verträglich14
Interventionelle und operative Prophylaxe
- Blockade N. occipitalis major15
- Leitungsblock des ipsilateralen N. occipitalis major mit Kortikoid und Lokalanästhetikum4
- meist Reduktion von Attackenfrequenz und -intensität, bei einem Teil der Patient*innen Beendigung der Episode
- Sollte vor einem operativen Verfahren versucht werden.
- Leitungsblock des ipsilateralen N. occipitalis major mit Kortikoid und Lokalanästhetikum4
- Stimulation des Ganglion sphenopalatinum,
- implantierbarer Ministimulator zur Behandlung von therapierefraktärem chronischem Clusterkopfschmerz
- Ein operatives Verfahren ist erst nach Versagen aller medikamentösen Maßnahmen und einem sicheren Ausschluss eines symptomatischen Kopfschmerzes beim chronischen Cluster-Kopfschmerz zu erwägen.
Verlauf, Komplikationen und Prognose
Komplikationen
- Komplikationen durch medikamentöse Therapie
- z.B. bei hohen Dosierungen von Verapamil, Topiramat
- ein Übergebrauch von Migränemedikamenten kann selbst Kopfschmerzen auslösen
- Nicht selten berichten Patient*innen über suizidale Absichten.4
Verlauf und Prognose
- Dauer von Clusterepisoden beim episodischen Kopfschmerz meist 8–12 Wochen, im Einzelfall ist die Dauer aber nicht vorhersehbar (kürzer und länger möglich).
- Ca. 80 % der Patient*innen mit episodischem Cluster-Kopfschmerz behalten diese Form, bei den übrigen Übergang in chronische Form oder gemischte Form.16
- Anhaltende spontane Remission bei ca. 10 % der Fälle16
- Chronische Cluster-Kopfschmerzen persistieren überwiegend in dieser Form, können aber auch in eine episodische Form übergehen.16
- Befriedigende Attackentherapie und Prophylaxe des Cluster-Kopfschmerzes sind bei der Mehrzahl der Patient*innen medikamentös möglich.4
Patienteninformationen
Patienteninformationen in Deximed
Illustrationen
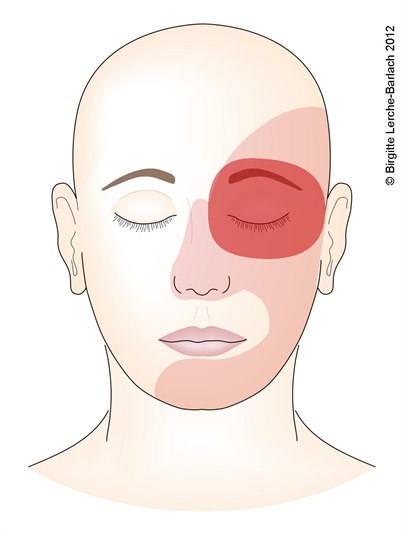
Cluster-Kopfschmerz: Ausbreitung, Frontalansicht
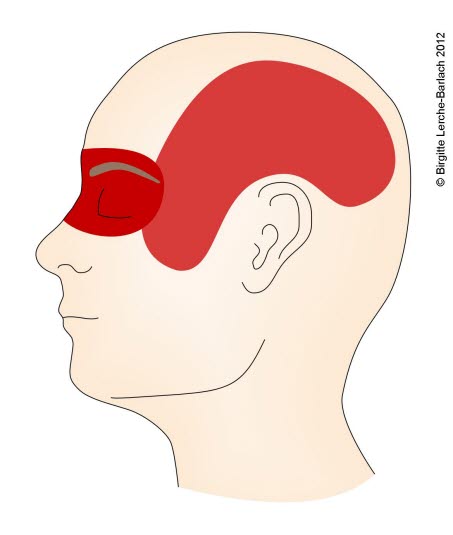
Cluster-Kopfschmerz: Ausbreitung, Seitenansicht
Quellen
Leitlinien
- The International Classification of Headache Disorders 3rd edition. International Headache society. 2018. www.ichd-3.org
Literatur
- International Headache Society (IHS). The international classification of headache disorders - ICHD-3. 2018. www.ichd-3.org
- Weaver-Agostoni J. Cluster headache. Am Fam Physician 2013; 88: 122-8. www.ncbi.nlm.nih.gov
- Nesbitt A, Goadsby P. Cluster headache. BMJ 2012; 344: e2407. doi:10.1136/bmj.e2407 DOI
- Gaul C, Diener HC, Müller OM: Cluster headache—clinical features and therapeutic options. Dtsch Arztebl Int 2011; 108: 543–9. DOI: 10.3238/arztebl.2011.0543 DOI
- Ferrari A, Zappaterra M, Righi F, et al. Impact of continuing or quitting smoking on episodic cluster headache: a pilot survey. J Headache Pain 2013; 14: 48. pubmed.ncbi.nlm.nih.gov
- Van Vliet JA, Bahra A, Martin V, Ramadan N, Aurora SK, Mathew NT, et al. Intranasal sumatriptan in cluster headache: randomized placebo-controlled double-blind study. Neurology 2003; 60: 630-3. pubmed.ncbi.nlm.nih.gov
- Bennett MH, French C, Schnabel A, Wasiak J, Kranke P, Weibel S. Normobaric and hyperbaric oxygen therapy for the treatment and prevention of migraine and cluster headache. Cochrane Database of Systematic Reviews 2015, Issue 12. Art. No.: CD005219. DOI: 10.1002/14651858.CD005219.pub3 DOI
- Cohen AS, Burns B, Goadsby PJ. High-flow oxygen for treatment of cluster headache. A randomized trial. JAMA 2009; 302: 2451-57. www.ncbi.nlm.nih.gov
- Francis GJ, Becker WJ, Pringsheim TM. Acute and preventive pharmacologic treatment of cluster headache. Neurology 2010; 75: 463-73. pubmed.ncbi.nlm.nih.gov
- Law S, Derry S, Moore RA. Triptans for acute cluster headache. Cochrane Database Syst Rev 2013 Jul 17;7:CD008042. PMID 24353996 www.ncbi.nlm.nih.gov
- Obermann M, Nägel S, Ose C, et al. Safety and efficacy of prednisone versus placebo in short-term prevention of episodic cluster headache: a multicentre, double-blind, randomised controlled trial . Lancet Neurology 2020; 20: 29-37. doi:10.1016/S1474-4422(20)30363-X DOI
- Goadsby P, Dodick D, Leone M, et al. Trial of Galcanezumab in Prevention of Episodic Cluster Headache. N Engl J Med 2019; 381: 132-141. doi:10.1056/NEJMoa1813440 DOI
- Dodick D, Goadsby P, Lucas C, et al. Phase 3 randomized, placebo-controlled study of galcanezumab in patients with chronic cluster headache: Results from 3-month double- blind treatment.. Cephalgia 2020; 40: 935-548. doi:10.1177/0333102420905321 DOI
- Gaul C, Diener HC, Silver N, et al. Non-invasive vagus nerve stimulation for PREVention and Acute treatment of chronic cluster headache (PREVA): A randomised controlled study. Cephalgia 2016; 36: 534-546. doi:10.1177/0333102415607070 DOI
- Tobin J, Flitman S. Occipital nerve blocks: when and what to inject? Headache 2009; 49:1521-33. PMID: 19674126 PubMed
- Blanda M. Cluster Headache. Medscape, updated May 13, 2021. emedicine.medscape.com
Autor*innen
- Michael Handke, Prof. Dr. med., Facharzt für Innere Medizin, Kardiologie und Intensivmedizin, Freiburg i. Br.