Informacje ogólne
Definicja
- Uszkodzenie krążka międzykręgowego w odcinku lędźwiowym z zajęciem korzeni nerwowych, np. nerwu kulszowego
- Często wyróżnia się następujące rodzaje dyskopatii:
- protruzja (wypuklina) krążka międzykręgowego: bez przerwania więzadła podłużnego tylnego
- wypadnięcie (przepuklina) krążka międzykręgowego: z przerwaniem więzadła podłużnego tylnego
- W przypadku przepukliny centralnej struktury krążka wydostają się w kierunku środka kanału kręgowego, w przypadku przepuklin bocznych – do boku.
- Protruzja krążka międzykręgowego
- Jest często rozpoznawana, gdy pierścień włóknisty krążka międzykręgowego (anulus fibrosus) nie jest przerwany.
- Rwa kulszowa (ischialgia)
- Stany bólowe w obszarze unerwienia przez nerw kulszowy (dermatomy L5 i S1)
- Gdy dotknięty jest dermatom L4, mówi się o zespole korzeniowym L4.
Epidemiologia
- Chorobowość
- Objawowe przepukliny krążków międzykręgowych występuje u około 0,2–0,5% populacji.
- Dotyczy maksymalnie 10% pacjentów z bólem pleców.
- Ponad połowa wszystkich przepuklin krążków międzykręgowych przebiega bezobjawowo.1
- Wiek
- Rwa kulszowa zwykle występuje w grupie wiekowej 30–50 lat, zachorowalność jest największą w grupie wiekowej 40–50 lat i zwykle pojawia się 5–10 lat później w porównaniu z niespecyficznymi bólami okolicy lędźwiowej (lumbago).
- Uszkodzenie krążków międzykręgowych jest możliwe również u dzieci.
- Umiejscowienie
- Większość uszkodzeń krążków międzykręgowych dotyczy segmentów L4-L5 lub L5-S1 i zajmując odpowiednio korzenie nerwowe L5 i S1.
Etiologia i patogeneza
Etiologia
- Uszkodzenie krążków międzykręgowych jest główną przyczyną radikulopatii w obrębie kręgosłupa.
- Inne możliwe przyczyny to zmiany zwyrodnieniowe krążków międzykręgowych i stawów międzywyrostkowych, stenoza kanału kręgowego lub kręgozmyk (spondylolisteza).
- Kręgozmyk to wrodzona lub wcześnie nabyta niestabilność kręgosłupa, która wiąże się ze zwiększoną podatnością na rwę kulszową.
- Zakłada się, że czynniki genetyczne w połączeniu z obciążeniami biomechanicznymi decydują o szybkości postępu degeneracji krążków międzykręgowych na przestrzeni lat.2
- Przyczyny immunologiczne
- Gdy jądro miażdżyste (nucleus pulposus) wydostaje się z krążka międzykręgowego do kanału kręgowego, następuje reakcja autoimmunologiczna, w przebiegu której powstają kompleksy antygen-przeciwciało.
- Rwa kulszowa może być więc również spowodowana reakcją zapalną o podłożu immunologicznym.
Patogeneza
- Patogeneza przepukliny krążka międzykręgowego nie została jednoznacznie wyjaśniona, w wielu przypadkach jednak do uszkodzenia krążka dochodzi w wyniku ostrego przeciążenia pracą fizyczną.
- Zmiany zwyrodnieniowe krążka międzykręgowego (szczególnie L4/L5)
- Występują w grupie wiekowej 20–50 lat.
- Zespoły uciskowe korzeni nerwów rdzeniowych w młodszym wieku najczęściej spowodowane są wypadnięciem krążka międzykręgowego.
- Z upływem lat zmienia się spoistość i wysokość krążka, a w tylnej części pierścienia włóknistego tworzą się pęknięcia, przez które może wydostawać się jądro miażdżyste.
- W przypadku wypadnięcia krążka międzykręgowego, zawartość jądra galaretowatego wydostaje się do kanału kręgowego lub korzeniowego. W niektórych przypadkach może to powodować mechaniczny ucisku lub podrażnienie chemiczne korzenia nerwowego z towarzyszącą reakcją zapalną.
- Jeśli dojdzie do zajęcia korzenia nerwowego, może wystąpić ból neuropatyczny (korzeniowy) oraz neurologiczne ubytki czynnościowe w obszarze unerwienia przez dany nerw rdzeniowy.
- Występują w grupie wiekowej 20–50 lat.
- Zwapnienia w obrębie krążków międzykręgowych i stawów międzywyrostkowych u starszych pacjentów mogą dotyczyć jednego lub więcej korzeni nerwowych i powodować ból, porażenie mięśni oraz ubytki czucia.3
Czynniki predysponujące
- zużycie (zmiany zwyrodnieniowe)
- palenie tytoniu
- uprawianie dyscyplin sportowych związanych z dużymi obciążeniami
- zawody związane z jednostronnym obciążeniem fizycznym
- praca kierowcy zawodowego
ICD-10
- M51.- Inne choroby krążka międzykręgowego:
- M51.1 Choroby krążków międzykręgowych lędźwiowych i innych z uszkodzeniem korzeni nerwów rdzeniowych
- M54.- Bóle grzbietu:
- M54.3 Rwa kulszowa
Diagnostyka
Kryteria diagnostyczne
- Wywiad lekarski i badanie przedmiotowe umożliwiają postawienie stosunkowo pewnego rozpoznania.4
- W zależności od tego, który korzeń nerwu rdzeniowego jest uszkodzony, występują typowe deficyty neurologiczne.
Objawy ostrzegawcze (red flags)
- „Red Flags“ to objawy alarmowe, które wskazują na konkretną przyczynę bólu pleców.
- Patrz Tabela Bóle pleców, objawy ostrzegawcze.
- Objawy ostrzegawcze wskazujące na uszkodzenie korzenia nerwowego:
- ból promieniujący do danego dermatomu w jednej lub obu kończynach dolnych, któremu może towarzyszyć:
- zaburzenia czucia (drętwienie lub mrowienie), parestezje w okolicy promieniowania bólu
- niedowład mięśni
- zespół stożka rdzeniowego (ang. conus medullaris syndrome) i ogona końskiego (ang. cauda equina syndrome)
- nagłe wystąpienie zaburzeń czynności zwieraczy pęcherza/ odbytnicy ( np. zatrzymanie moczu, zwiększone oddawanie moczu, nietrzymanie stolca)
- zaburzenia czucia w okolicy odbytu i krocza
- wyraźny lub narastający deficyt neurologiczny (porażenie, zaburzenia czucia) w obrębie kończyny dolnej
- ustąpienie bólu i narastające porażenie aż do całkowitej utraty funkcji danego mięśnia („obumarcie korzenia nerwowego“).
- ból promieniujący do danego dermatomu w jednej lub obu kończynach dolnych, któremu może towarzyszyć:
Diagnostyka różnicowa
- Więcej informacji na temat diagnostyki różnicowej można znaleźć w Artykułach Ostry ból pleców oraz Przewlekły ból pleców
- Ważna diagnostyka różnicowa
- zaburzenia czynnościowe (niespecyficzny ból pleców)
- stenoza kanału kręgowego
- kręgozmyk (spondyloliza)
- zesztywniające zapalenie stawów kręgosłupa- ZZSK (choroba Bechterewa)
- bóle mięśniopochodne
- funkcjonalny wzrost napięcia mięśniowego
- choroby degeneracyjne mięśni, np. dystrofia miotoniczna typu 2, dystrofia twarzowo-łopatkowo-ramienna
- guzy w kości biodrowej, kości krzyżowej, rdzeniu kręgowym, ogonie końskim, trzonach kręgów lub w obrębie miednicy mniejszej
- niedokrwienie rdzenia kręgowego, tętniak lub krwotok
- choroby stawu biodrowego
- choroby stawu kolanowego
- W przypadku ucisku korzenia nerwu L3 w obrazie klinicznym może dominować ból kolana.
- spondyloartroza
- zespół bólowy stawu krzyżowo-biodrowego (dyskusyjny)
- rozwarstwiający tętniak aorty
Wywiad lekarski
Początek i czas trwania bólu
- Ostry ból w okolicy lędźwiowej może wystąpić podczas podnoszenia przedmiotu lub przy innym obciążeniu.
- Ból może pojawić się również kilka godzin lub kilka dni po takim zdarzeniu, a czasem podczas długiego siedzenia.
- W większości przypadków nie można jednoznacznie określić przyczyny bólu.
- Ból korzeniowy pojawia się zwykle z kilkugodzinnym lub kilkudniowym opóźnieniem, kiedy ostry ból zazwyczaj już nieco ustąpił.
- Patrz Tabela Wypadnięcie krążka międzykręgowego – dotknięte korzenie nerwowe i okolice przez nie unerwione.
Typowe objawy
- Ból (jednej) kończyny dolnej jest silniejszy niż ból pleców.
- Ból promieniuje do stopy lub palców stopy.
- Drętwienie i parestezje w obrębie tego samego dermatomu
- Dodatnie objawy rozciągowe nerwów: dodatni objaw Lasegue'a
- U niektórych pacjentów pojawiają się niedowłady mięśniowe, co objawia się problemami z chodzeniem na piętach (korzeń nerwu L5) lub na palcach (korzeń nerwu S1).
- Prawdziwy ból korzeniowy jest bólem neuropatycznym. Ból zwykle jest ostry, ma charakter uderzeniowy, przypomina rażenie prądem i ogranicza się do obszaru unerwionego przez zajęty nerw rdzeniowy. W przypadku niespecyficznego bólu nocyceptywnego, rzekomokorzeniowego lub psychogennego, dolegliwości bólowe mają z kolei charakter tępy, rozlany i nie ograniczają się do dermatomów lub miotomów.
- Niespecyficzne są również takie objawy, jak nasilenie bólu przy kaszlu i parciu, promieniowanie bólu do pośladka lub uda, a także parestezje o rozlanej lokalizacji. Mogą bowiem występować również w niespecyficznych rzekomokorzeniowych bólach pleców.2
Zespół stożka rdzeniowego (ang. conus medullaris syndrome) i ogona końskiego (ang. causa equina syndrome)5
- Zespół stożka rdzeniowego i ogona końskiego spowodowane są uciskiem stożka rdzeniowego (poziom L1/L2) lub ogona końskiego, zwykle w następstwie wypadnięcia krążka międzykręgowego. Stan ten jest bezwzględnym wskazaniem do odbarczenia chirurgicznego.
- Zaburzenia czynności zwieraczy i dysfunkcje seksualne z jednoczesnym bólem pleców i bólem promieniującym
- Mogą być ostrym objawem początkowym lub cechą postępu przewlekłego uszkodzenia nerwów rdzeniowych.
- Najczęstszą przyczyną jest wydatna przepuklina centralna krążka międzykręgowego L4/L5 lub L5/S1.
- Typowe są zaburzenia czucia w okolicy odbytu i osłabiony odruch odbytniczy.
- Przy całkowitym zatrzymaniu moczu ryzyko trwałego upośledzenia funkcji pęcherza jest wysokie.
- Zespół stożka rdzeniowego i ogona końskiego mogą występować również bez zaburzeń ruchowych i czuciowych w kończynach dolnych i nie w każdym przypadku wywołują ból.
Badanie przedmiotowe
Oględziny
- Wielu pacjentów z radikulopatią ma lekko zgięte kolana i biodra podczas chodzenia.
- Zginanie i prostowanie grzbietu możliwe jest tylko w ograniczonym zakresie, a w wyniku przyjętej postawy odciążającej może występować skolioza.
Objaw Lasègue'a4
- Dodatni objaw Lasègue'a lub skrzyżowany objaw Lasègue wskazuje na zajęcie korzenia nerwowego L5 lub S1, a odwrócony objaw Lasègue'a – na zajęcie korzenia L4.
- Sposób wykonania
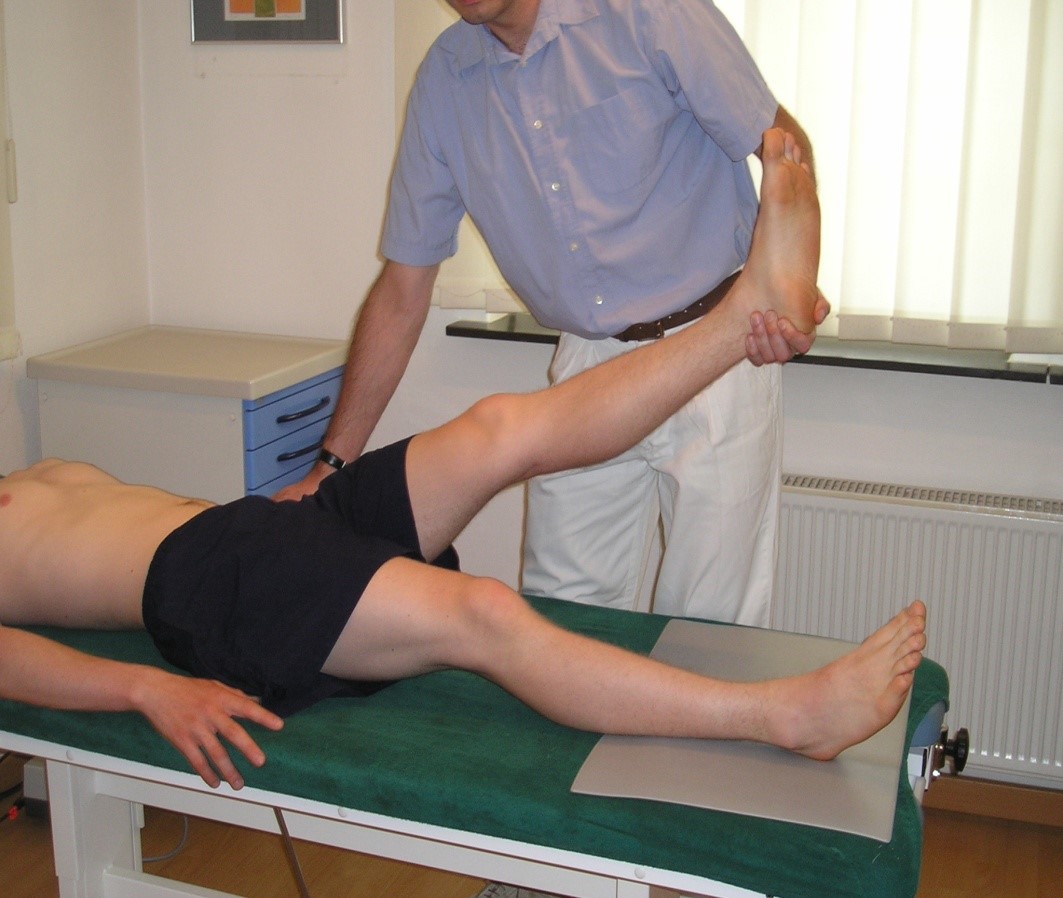 Test Lasègue'a
Test Lasègue'a- Pacjent leży na plecach. Badający unosi wyprostowaną kończynę dolną pacjenta zginając ją biernie w stawie biodrowym.
- Objaw jest dodatni, jeśli pojawia się ból promieniujący poniżej kolana przed uniesieniem kończyny powyżej 60 stopni.
- Dodatni objaw skrzyżowany występuje, gdy ból po chorej stronie pojawia się również przy unoszeniu zdrowej kończyny dolnej.
- Test odwróconego objawu Lasègue'a polega na zgięciu stawu kolanowego kończyny wyprostowanej w stawie biodrowym. Objaw jest dodatni, jeśli pojawia się ból promieniujący na przedniej stronie uda lub podudzia.
- Dokładność diagnostyczna
- Czułość prostego testu Lasègue'a w odniesieniu do uszkodzenia krążka międzykręgowego wynosi 80%, a swoistość 40%.
- W skrzyżowanym teście Lasègue'a czułość wynosi 25%, a swoistość 90%.
Wrażliwość, motoryka i odruchy4
- Możliwe oznaki podrażnienia L4
- ból i zaburzenia czucia w przedniej części uda i przyśrodkowej części goleni
- niedowład mięśnia czworogłowego
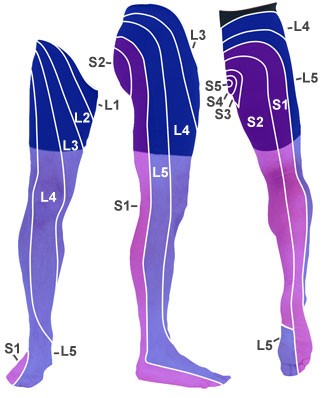 Dermatomy
Dermatomy - Odruch ze ścięgna rzepki może być osłabiony.
- objaw Lasègue'a ujemny, odwrócony objaw Lasègue'a dodatni
- Możliwe oznaki podrażnienia L5
- ból i zaburzenia czucia po stronie bocznej uda i goleni, na grzbiecie stopy, na brzegu przyśrodkowym stopy aż do palucha
- niedowład zginaczy grzbietowych stopy (utrudniony chód na piętach)
- odruchy bez zmian
- Możliwe oznaki podrażnienia S1
- ból i zaburzenia czucia w tylnej części uda i goleni, na pięcie i na brzegu bocznym stopy aż do V. palca stopy
- osłabienie zginacza stopy (trudności w chodzeniu na palcach)
- osłabiony lub nieobecny odruch skokowy
Zespół stożka rdzeniowego (conus medullaris syndrome) i ogona końskiego (cauda equina syndrome)5-6
- Centralna przepuklina lub sekwestr krążka przyśrodkowego uciskające na stożek rdzeniowy lub ogon koński (wypadnięcie funkcji nerwów S2-S4). Deficyty neurologiczne mogą wynikać z zajęcia korzeni nerwów lędźwiowych i krzyżowych.
- W przypadku całkowitego zajęcia korzeni nerwów lędźwiowych i krzyżowych:
- porażenie pęcherza moczowego i odbytnicy
- rozległe zaburzenia czucia i porażenie kończyn (mono- lub paraplegia)
- Zajęcie korzeni S2-S4
- porażenie pęcherza z zatrzymaniem moczu oraz w dalszym przebiegu nietrzymanie moczu z przepełnienia
- porażenie odbytnicy z zaburzniem oddawania gazów jelitowych i/lub nietrzymaniem stolca
- zaburzenia erekcji
- osłabienie napięcia zwieracza odbytu i odruchu odbytniczego
- tzw. „spodenkowe“ zaburzenia czucia i ból promieniujący obustronnie w tej okolicy
- możliwy również przebieg bez objawów bólowych
- Zatrzymanie moczu jest najczęstszym objawem zespołu ogona końskiego6 i wymaga natychmiastowego operacyjnego odbarczenia zajętych korzeni nerwowych.7
- Aby uniknąć trwałych powikłań neurologicznych, takich jak nietrzymanie moczu i zatrzymanie moczu, wskazane jest natychmiastowe odbarczenie chirurgiczne. Zespół ogona końskiego powinien być traktowany jako ostry stan zagrożenia.
Badania uzupełniające w gabinecie lekarza rodzinnego
- W przypadku objawów korzeniowych i wyników badania fizykalnego, które można jednoznacznie przypisać potwierdzonemu radiologicznie wypadnięciu krążka międzykręgowego na anatomicznie odpowiadającym poziomie, dalsza diagnostyka nie jest wymagana. W przypadku objawów korzeniowych niejasnego pochodzenia przydatne są następujące badania laboratoryjne:
- Podstawowe badania laboratoryjne
- OB oraz CRP
- morfologia krwi
- płytki krwi
- parametry wątrobowe i nerkowe (GGTP, ALP, AST, ALT, kreatynina, mocznik)
- kinaza kreatynowa (może być podwyższona również po zabiegach w obrębie kręgosłupa, np. blokady przykręgowe)
- HbA1c
- Diagnostyka serologiczna, jeśli istnieje dostateczne podejrzenie:
- Badanie PMR ewentualnie także z badaniem cytologicznym, w przypadku podejrzenia:
- zapalenia wielokorzeniowego
- neuroboreliozy
- zajęcia opon mózgowo-rdzeniowych w przebiegu raka/chłoniaka
- podostrego krwotoku podpajęczynówkowego
- Podstawowe badania laboratoryjne
Diagnostyka specjalistyczna – badania obrazowe
- Ból dolnej części pleców bez objawów ostrzegawczych początkowo nie wymaga rutynowych badań obrazowych.
- Wyniki badań obrazowych tylko w pewnym stopniu korelują z dolegliwościami klinicznymi. Często wyniki badań RM są przeszacowane, powodują dezorientację u chorego, a tym samym przyczyniają się do rozwoju chronifikacji, mają też niewielkie znaczenie rokownicze.
RTG kręgosłupa lędźwiowego w dwóch płaszczyznach bez kontrastu
- Stosowany w przypadku świeżych objawów i radikulopatii, dla których nie jest wymagana dalsza diagnostyka tomograficzna. Przydatny do wykrywania:
- destrukcji kości
- deformacji kostnych
- kręgozmyku
- złamań osteoporotycznych
- W przypadku podejrzenia niestabilności mogą być wymagane dodatkowe zdjęcia czynnościowe.
RM lub TK
- RM kręgosłupa lędźwiowego (lub TK, jeśli badanie RM nie jest możliwe ze względu na wszczepiony u pacjenta rozrusznik serca, niektóre metalowe implanty lub klaustrofobię).
- W przypadku niejasnych wyników lub występowania oporności na leczenie, tzn. braku dostatecznej odpowiedzi na leczenie w ciągu 6–8 tygodni.
- Metoda badania umożliwiająca wykrycie uszkodzenia krążka międzykręgowego o stosunkowo wysokiej czułości, ale stosunkowo niskiej swoistości. Badanie wykrywa zatem wiele nieznaczących klinicznie dyskopatii.8
- O ile nie występują objawy zespołu ogona końskiego bądź znaczne lub postępujące deficyty ruchowe, badanie RM nie jest wymagane w ostrej fazie. Natomiast powinno być wykonane w diagnostyce przedoperacyjnej.
- W porównaniu z TK, czułość badania RM jest wyższa, zwłaszcza w przypadku rozbieżności między obrazem klinicznym a wynikami TK; badanie może jednak wykazać również bezobjawowe uszkodzenie krążka międzykręgowego.1
- U pacjentów po przebytym leczeniu operacyjnym, badanie RM z dożylnie podawanym środkiem kontrastowym uznawane jest jako badanie podstawowe, ponieważ umożliwia najbardziej wiarygodne różnicowanie między tkanką bliznowatą a ponowną dyskopatią.9
Mielografia czynnościowa i z obciążeniem osiowym z mielo-TK
- badanie inwazyjne, rzadko wymagane
- W przypadku wielopoziomowej stenozy kanału kręgowego, przy podejrzeniu niestabilności i w przypadku dolegliwości zależnych od obciążenia
- Ewentualnie przed operacją w celu różnicowania blizny od nawrotu przepukliny.
- Ze względu na stosowanie jodowego środka kontrastowego, należy zwrócić uwagę na stan tarczycy chorego.
Wskazania do skierowania do specjalisty
- Skierowanie do leczenia specjalistycznego jest zwykle wymagane dopiero po 4 tygodniach.
- Jeśli ból utrzymuje się dłużej niż 3 miesiące, przy podejrzeniu uszkodzenia krążka międzykręgowego, należy skierować chorego do specjalisty w celu ewentualnej kwalifikacji do leczenia operacyjnego.
Lista kontrolna dotycząca skierowania
Rwa kulszowa, uszkodzenie krążka lędźwiowego
- Cel skierowania
- Diagnostyka? Leczenie zachowawcze? Leczenie operacyjne?
- Wywiad lekarski
- Początek i czas trwania objawów? Przebyte operacje w obrębie kręgosłupa? Przebieg i rozwój? Progresja? Uporczywe dolegliwości?
- Intensywność i charakter bólu? Co wyzwala ból, co go łagodzi? Upośledzenie funkcji? Oznaki deficytów neurologicznych? Niedowłady?
- Zaburzenie czynności zwieraczy pęcherza/ odbytnicy i dysfunkcje seksualne (zespół ogona końskiego)?
- Efekty leczenia zachowawczego?
- Istotne choroby współistniejące? Istotne czynniki psychospołeczne? Leki przyjmowane regularnie?
- Możliwości ruchowe?
- Wpływ na życie zawodowe, czas wolny, życie społeczne?
- Badanie przedmiotowe
- Ból? Bierne unoszenie wyprostowanej kończyny dolnej (test Lasègue'a)? Deficyty neurologiczne (czucie, motoryka, odruchy)? W których obszarach zaopatrzenia nerwowego (dermatomach/miotomach)?
- Korelacja obrazu klinicznego i radiologicznego?
- Objawy zespołu stożka rdzeniowego i ogona końskiego (zaburzenia czucia w okolicy odbytu)?
- Badania uzupełniające
- Badanie Rtg: wynik
- RM: wynik
- w razie potrzeby TK
Pilne skierowanie na leczenie operacyjne
- zespół stożka rdzeniowego i ogona końskiego z porażeniem pęcherza moczowego i odbytnicy oraz „spodenkowymi“ zaburzeniami czucia
- Gwałtowny rozwój niedowładu kończyn dolnych o sile 3 (możliwy tylko ruchwbrew grawitacji) lub mniejszej10
Leczenie
Cele leczenia
- Złagodzenie bólu i możliwie szybki powrót do życia codziennego
- Zapobieganie zaburzeniom neurologicznym
Ogólne informacje o terapii
- W większości przypadków poprawa następuje po kilku dniach, a uszkodzenie ustępują samoistnie w ciągu 3–4 miesięcy.
- Leczenie zachowawcze versus operacyjne
- W dłuższej perspektywie leczenie operacyjne nie daje lepszych wyników, niż zachowawcze. Jednak w przypadku pacjentów z bardzo silnym bólem, operacja może przyspieszyć proces gojenia.
- Potwierdza to również pewne nowe badanie, zgodnie z którym leczenie operacyjne prowadzi do szybszego zmniejszenia dolegliwości bólowych w obrębie goleni. Po 2 latach nie stwierdzono już jednak żadnej różnicy między grupami porównawczymi.7
- Zespół ogona końskiego (ang. cauda equina syndrome) wymaga szybkiej interwencji chirurgicznej, najlepiej w ciągu 24 godzin.
- Wiek
- Z reguły lepsze wyniki leczenia osiągane są u młodszych pacjentów.
- Leczenie zachowawcze wydaje się mieć porównywalne efekty zarówno u starszych, jak i młodszych pacjentów.3
- Ogólny stan pacjenta
- Do samoistnej poprawy częściej dochodzi u pacjentów w dobrej kondycji fizycznej, leczonych zachowawczo.
Ucisk i zapalenie korzeni nerwowych?
- Jeśli w następstwie dyskopatii rozwija się stan zapalny korzenia nerwowego, u pacjenta pojawiają się dolegliwości bólowe. Kliniczne objawy zajęcia korzeni nerwowych mogą być również obecne bez radiologicznych cech ucisku tych struktur i odwrotnie.
- Często trudno jest odróżnić radikulopatię spowodowaną uciskiem od radikulopatii spowodowanej zapaleniem. Nierzadko występują oba te elementy jednocześnie.
Zalecenia dla pacjentów
- Odpoczynek w łóżku nie powinien trwać dłużej niż 4 dni, najpóźniej po tym okresie należy zacząć od lekkich lub umiarkowanych obciążeń, stopniowo je zwiększając. Możliwie szybki powrót do normalnej aktywności fizycznej.
- Dotychczasowe badania dotyczące skuteczności leczenia fizykalnego lub aktywności fizycznej obejmowały pacjentów z bólem pleców różnego pochodzenia. Nie można zatem ocenić ich skuteczności u osób z bólem korzeniowym promieniującym do kończyny dolnej.
- Fizjoterapia może pomóc w korygowaniu nieprawidłowej postawy w fazie ostrej. Aktywność ruchowa jest szczególnie wskazana w przypadku bólu przewlekłego.
- Przewlekły ból wymaga zastosowania terapii multimodalnej, obejmującej poradnictwo dla pacjentów, fizjo-, ergo- i kinezyterapię oraz techniki relaksacyjne, a w razie potrzeby także psychoterapię.
- U niektórych pacjentów ulgę w bólu przynosi stosowanie zimna (np. chłodzące okłady), u innych ciepła (np. zawijania borowinowe).
Farmakoterapia
Leki przeciwbólowe
- Leki przeciwbólowe wskazane są jako środki wspomagające leczenie niefarmakologiczne. Ze względu na spektrum działań niepożądanych, w pierwszej kolejności należy rozważyć analgetyki nieopioidowe. Dane dotyczące leczenia bólu u pacjentów z bólem korzeniowym są jednak niezadowalające. W większości badań uczestniczyli pacjenci z nieswoistym bólem okolicy lędźwiowo-krzyżowej.
- Nieopioidowe leki przeciwbólowe
- Paracetamol 2–3 x 500–1000 mg/d (maksymalna dawka dobowa 4 g)
- przez maksymalnie 2 tygodnie
- W przypadku silniejszego bólu paracetamol jest mniej skuteczny niż leki z grupy NLPZ.
- przez maksymalnie 2 tygodnie
- Leki NLPZ11-12
- Udowodniono skuteczność w ostrych i przewlekłych bólach pleców bez ubytków neurologicznych spowodowanych radikulopatią.
- dawka początkowa możliwie jak najniższa
- Należy mieć na uwadze niepożądane działania leków na przewód pokarmowy, w tym ryzyko krwawienia, zwłaszcza u pacjentów w starszym wieku. w razie konieczności skojarzenie z IPP, np. omeprazol 20–40 mg/dz.
- Należy unikać stosowania NLPZ u pacjentów ze współistniejącymi chorobami układu krążenia i czynnikami ryzyka sercowo-naczyniowego. Diklofenak zwiększa ryzyko zawału serca o 40%, a ibuprofen o 8%. Naproksen jest prawdopodobnie bezpieczniejszy, ale mniej skuteczny.
- Metamizol tylko jako lek zastępczy, na przykład w przypadku przeciwwskazań do stosowania NLPZ, ze względu na ryzyko agranulocytozy, wstrząsu i uczulenia.
- Paracetamol 2–3 x 500–1000 mg/d (maksymalna dawka dobowa 4 g)
- Trójpierścieniowe leki przeciwdepresyjne
- Mogą być stosowane jako dodatek ("add on") do nieopioidowych leków przeciwbólowych.
- przykładowe dawkowanie: 10–20 mg wieczorem
- Mają działanie przeciwbólowe i mogą być stosowane również w radikulopatiach lędźwiowych w okresie przechodzenia ostrego bólu w przewlekły, podobnie jak w innych zespołach bólowych i neuralgiach.
- przykłady substancji czynnych
- trójpierścieniowe leki przeciwdepresyjne dopuszczone do leczenia bólu: amitryptylina, klomipramina, imipramina
- duloksetyna (poza zarejestrowanymi wskazaniami, "off label", zatwierdzona tylko w polineuropatii cukrzycowej)
- Więcej informacji na temat profilu działań niepożądanych i interakcji leków przeciwdepresyjnych można znaleźć w Artykule Depresja
- leki przeciwpadaczkowe
- Są stosowane jako leki stabilizujące błonę komórkową neuronów w bólu neuropatycznym, szczególnie w okresie przechodzenia ostrego bólu w przewlekły oraz w bólu napadowym, gdy inne środki nie były wystarczająco skuteczne.
- substancje czynne: gabapentyna i pregabalina
- Pregabalina nie jest skuteczna w przypadku rwy kulszowej.13 Nie działa lepiej niż placebo, ale powoduje znacznie więcej działań niepożądanych.
- opioidy
- brak wystarczających danych dotyczących stosowania w ostrym bólu pleców
- Ryzyko uzależnienia: Stosować tylko przez krótki czas!
- w ostrym bólu przez maksymalnie 2–3 tygodnie i tylko w przypadku braku odpowiedzi na inne leki przeciwbólowe
- w bólu przewlekłym ewentualnie dłużej, ze stałą kontrolą skuteczności
- Brak odpowiedzi w ciągu 6 tygodni jest sygnałem do zaprzestania leczenia.
- Przestrzegać przeciwwskazań, np. choroby psychiczne, w tym uzależnienia.
- stałe godziny przyjmowania, w zależności od czasu działania danego leku
- słabe opioidy
- tramadol lub tylidyna/nalokson
- Udowodniono skuteczność w leczeniu przewlekłego bólu pleców.
- silne opioidy
- Należy unikać ze względu na ryzyko uzależnienia i zaparcia, występujących jako skutki niepożądane (patrz Artykuł Przewlekły ból pleców)
- Glikokortykosteroidy
- Wykazują najlepsze działanie przeciwzapalne14
- Prednizolon w dawce 50–100 mg/d może poprawić funkcjonowanie.
- Wydają się zmniejszać dolegliwości bólowe i deficyty funkcjonalne, szczególnie w przypadku dootworowych przepuklin krążka międzykręgowego. Wciąż jednak nie dostarczono solidnych dowodów na ich skuteczność.
- Dawka dobowa prednizolonu 40 mg przez 3 dni jest zwykle dobrze tolerowana.
- Należy rozważyć tylko wtedy, gdy inne metody leczenia farmakologicznego i niefarmakologicznego są niewystarczające oraz po rozważeniu szerokiego spektrum potencjalnych działań niepożądanych i przeciwwskazań.
- Wykazują najlepsze działanie przeciwzapalne14
Iniekcje glikokortykosteroidów
- Zewnątrzoponowe blokady przykręgowe (transforaminal epidural steroid injection, TFESI)
- w warunkach jałowych
- pod kontrolą radiologiczną, należy przestrzegać skumulowanej dawki promieniowania
- wymaga fachowej wiedzy lekarza wykonującego zabieg
- w niektórych przypadkach opornej na leczenie rwy kulszowej, utrzymującej się ponad 3 miesiące
- dotychczas jednak brak wiarygodnych dowodów na skuteczność
- Wydaje się, że leczenie to zapewnia, jeśli już, tylko krótkotrwałą ulgę, na okres krótszy niż 3 miesiące.
- Nie udało się dotychczas udowodnić wpływu na liczbę interwencji chirurgicznych.
Terapia lecznicza
- Nie udowodniono terapeutycznego działania leków.
Leczenie operacyjne
- Samoistne uzdrowienie
- Ponieważ często dochodzi do samoistnego uzdrowienia, zazwyczaj początkowo czeka się od 6 do 12 tygodni, nawet jeśli objawy są bardzo wyraźne.
- Porównanie leczenia operacyjnego przeprowadzonego na wczesnym etapie (mikrodiscektomia) z leczeniem zachowawczym wykazało, że chorzy leczeni zachowawczo wykazywali szybszą poprawę w ciągu pierwszych 4 tygodni i wolniejszą w ciągu kolejnych 8 tygodni, niż pacjenci poddani operacji. Po roku nie zauważano już żadnej różnicy między obiema grupami.15
- Operacja w trybie pilnym (wskazania bezwzględne)
- w przypadku występowania zespołu ogona końskiego z ostrą paraparezą w przebiegu masywneego wypadnięcia krążka międzykręgowego
- porażenie pęcherza moczowego i odbytnicy
- postępujące, poważne deficyty ruchowe o ostrym początku i istotnym znaczeniu funkcjonalnym
- Wskazanie względne
- ból korzeniowy spowodowany potwierdzonym w badaniach obrazowych uciskiem korzenia nerwu rdzeniowego, który utrzymuje się dłużej niż 6–12 tygodni i nie reaguje na intensywne leczenie zachowawcze16
- Cel operacji
- Odbarczenie korzenia nerwowego poprzez usunięcie wypadniętej tkanki krążka
- Metody (rosnąco w zależności od stopnia utraty tkanki i czasu rekonwalescencji)
- przezskórna discektomia lędźwiowa (nukleotomia)
- usunięcie sekwestru techniką mikrochirurgiczną (sekwestrektomia) i/lub discektomia
- laminektomia
- Ocena porównawcza metod
- Wykazano, że discektomia ma korzystny efekt u pacjentów, których stan nie uległ poprawie po leczeniu zachowawczym.17
- Postępowanie mikrochirurgiczne jest dziś standardem. Wydaje się, że daje lepsze wyniki i ma mniej powikłań, niż metoda konwencjonalna.
- Wskazania do przezskórnej chemonukleolizy lub przezskórnej nukleotomii mechanicznej nie zostały dotychczas ostatecznie ustalone.
- Powikłania
- Występują w około 3% zabiegów techniką mikrochirurgiczną.
- Ciężkie powikłania są bardzo rzadkie.
- Wybór pacjentów
- Dla wyniku leczenia chirurgicznego ważniejsze jest prawidłowe wskazanie niż sama metoda chirurgii lub ilość poddanych zabiegowi korzeni nerwowych.2
- Decyzja o zabiegu w odniesieniu do okresu choroby
- Zabiegi w trybie ambulatoryjnym
- Dzięki zastosowaniu oszczędzających technik chirurgicznych i krótkotrwałych znieczuleń miejscowych obarczonych minimalnymi działaniami niepożądanymi, a także możliwości szybkiego przyjmowania posiłków po zabiegu, stosowania multimodalnej terapii bólu i konsekwentnego wczesnego uruchamiania pacjenta, dyskopatie lędźwiowe można również leczyć operacyjnie w ramach chirurgii ambulatoryjnej.19
- Istnieją dowody, że pacjenci operowani w trybie ambulatoryjnym szybciej wracają do pracy.
- Długoterminowe wyniki są takie same jak w przypadku pacjentów, którzy byli leczoni w trybie stacjonarnym.20
- Rehabilitacja pooperacyjna20
- Nie jest wymagane ograniczenie aktywności fizycznej.21
- Intensywne programy treningowe od około 4–6 tygodnia po operacji korzystnie wpływają na sprawność funkcjonalną pacjenta i sprzyjają szybkiemu powrotowi do pracy.
Zespół stożka rdzeniowego i ogona końskiego5-6
- Chirurgiczne odbarczenie korzeni nerwowych pozwala przywrócić zaburzoną funkcję pęcherza u około 50% pacjentów.
- Dyskusyjnym jest, czy operacja w przypadku zespołu stożka rdzeniowego i ogona końskiego powinna być wykonana w ciągu 24 godzin, czy też wystarczające jest okno czasowe 48 godzin.
Inne terapie
- Nie ma prawie żadnych miarodajnych badań dotyczących leczenia pacjentów z radikulopatią po wypadnięciu krążka międzykręgowego.
- Fizjoterapia
- ćwiczenia czynne (kinezyterapia)
- pomocne w korygowaniu nieprawidłowej postawy i napięcia mięśniowego u pacjentów z ograniczoną mobilnością z powodu bólu
- brak wyraźnego wpływu na ból i sprawność funkcjonalną u pacjentów z ostrym bólem
- poprawiają sprawność funkcjonalną u pacjentów z podostrym i przewlekłym bólem pleców
- Wyciągi
- Terapia manualna
- Mobilizacje kręgosłupa są przeciwwskazane w ostrym zespole korzeniowym odcinka lędźwiowego.24
- ćwiczenia czynne (kinezyterapia)
- Szkoła pleców, zachowania przyjazne dla kręgosłupa
- odpowiednie przede wszystkim dla pacjentów z nawracającym i przewlekłym bólem pleców, a zwłaszcza w okresie przechodzenia ostrego bólu pleców promieniującego do kończyn dolnych w ból przewlekły.
- Stosowania zimna i ciepła
- Nie można wiarygodnie ocenić ich skuteczności ze względu na brak miarodajnych badań. Miejscowe stosowanie ciepła wydaje się być najbardziej korzystne dla pacjentów z ostrym bólem korzeniowym. Aktywne formy terapii są zazwyczaj preferowane, gdy tylko pacjent odzyska wystarczającą mobilność.
- Połączenie masażu tkanki łącznej i elektroterapii
- Istnieją empiryczne dowody na skuteczność w zakresie normalizacji napięcia mięśniowego w ostrej fazie radikulopatii z wyraźnym zespołem objawów miejscowych obejmującym stwardnienie mięśni przykręgosłupowych.
- Jednak gdy tylko chory zostanie dostatecznie uruchomiony, należy preferować czynne formy terapii.
- Terapia behawioralna
- ważny element terapii multimodalnej u pacjentów z przewlekłym bólem pleców
Zapobieganie
- Uważa się, że sprawność fizyczna oraz dobrze rozwinięte mięśnie grzbietu i brzucha sprzyjają szybszej rekonwalescencji, ale prawdopodobnie nie zapobiegają przyszłym następstwom dyskopatii.
- Palenie tytoniu wiąże się ze zwiększonym ryzykiem wystąpienia dyskopatii i rwy kulszowej.
- Trening pleców i stosowanie zasad ergonomii dla kręgosłupa, takich jak ciągła zmiana pozycji siedzącej i włączenie ruchu do codziennej pracy (szkoła pleców), są szczególnie ważne w profilaktyce i leczeniu przewlekłego bólu pleców.
Przebieg, powikłania i rokowanie
Przebieg
- najczęściej stopniowa poprawa aż do całkowitego ustąpienia objawów
- Osoby, u których już wcześniej występowała dyskopatia są w grupie podwyższonego ryzyka nawrotu bólów pleców, rwy kulszowej lub ponownej dyskopatii.
- Niektórzy pacjenci przyjmują postawę unikającą i mniej się ruszają, co może prowadzić do dalszego osłabienia mięśni i czynnościowych dolegliwości kręgosłupa.
Powikłania
- Trwałe uszkodzenie nerwów prowadzące do zaburzeń czynnościowych, jak porażenia, zaburzenia czucia, dysfunkcje pęcherza moczowego lub dysfunkcja seksualna.
Rokowanie
- Ze względu na często występujące samowyleczenie, rokowanie jest zwykle korzystne12
- Leczenie operacyjne konieczne jest tylko w 10% przypadków.
- Według pewnego norweskiego badania kohortowego z 7-letnią obserwacją pozabiegową, operacyjne leczenie dyskopatii wydaje się dawać dobre wyniki zwłaszcza w okresie krótkoterminowym.
- Zgodnie z wynikami, około 90% pacjentów było zadowolonych z efektu operacji, a około 80% wróciło do pracy.
- U około 50% pacjentów utrzymywały się dolegliwości w postaci lumbago lub rwy kulszowej, ale były one nasilone, niż przed operacją.
- Długoterminowo około 10% pacjentów wymagało ponownej operacji.25
Czynniki prognostyczne
- Czynniki negatywnie wpływające na rokowanie po operacji:
- pesymistyczne nastawienie pacjenta do leczenia
- długotrwały ból pooperacyjny uniemożliwiający wznowienie aktywności fizycznej
- problemy psychospołeczne
- zmniejszona aktywność fibrynolityczna krwi, często związana z paleniem tytoniu, otyłością i brakiem ruchu
- U kobiet rokowania są nieco lepsze niż mężczyzn, choć nie dotyczy to wieloraczków.
- Rokowanie po operacji jest najlepsze w przypadku, gdy wskazaniem do jej przeprowadzenia był typowy nerwoból korzeniowy i potwierdzony w badaniach obrazowych ucisk korzeni nerwów rdzeniowych.
- W przypadkach, gdy operacja nie jest bezwzględnie wskazana, odległy efekt leczenia zachowawczego i operacyjnego jest porównywalny.
- Im dłużej pacjenci przebywają na zwolnieniu lekarskim, tym mniej prawdopodobny jest ich powrót do pracy.25
Dalsze postępowanie
- W fazie ostrej należy regularnie kontrolować stan pacjenta.
- W przypadku pogorszenia (np. narastające objawy porażenia, dysfunkcja pęcherza moczowego lub niedoczulica okolicy odbytu), pacjenci powinni niezwłocznie zgłosić się do lekarza.
- Monitorowanie terapii przeciwbólowej za pomocą skali wzrokowo-analogowej (VAS) oraz ewolucji obrazu klinicznego (pogorszenie lub poprawa).
Informacje dla pacjentów
O czym należy poinformować pacjentów?
- Choroba zwykle leczy się samoistnie i ma dobre rokowanie przy leczeniu zachowawczym.
- Narastające objawy porażenia, zaburzenia czynności zwieraczy pęcherza moczowego/ odbytnicy, drętwienie w okolicy odbytu lub narządów płciowych oraz dysfunkcje seksualne są sygnałami alarmowymi.
- Ważne jest, aby pacjenci zostali uruchomieni jak najszybciej po ostrej fazie ostrej bólu lub po zabiegu operacyjnym, i rozpoczęli trening fizyczny o stopniowo rosnącej intensywności. Należy unikać unieruchomienia dłużej niż 4 dni.
Informacje dla pacjentów w Deximed
Ilustracje
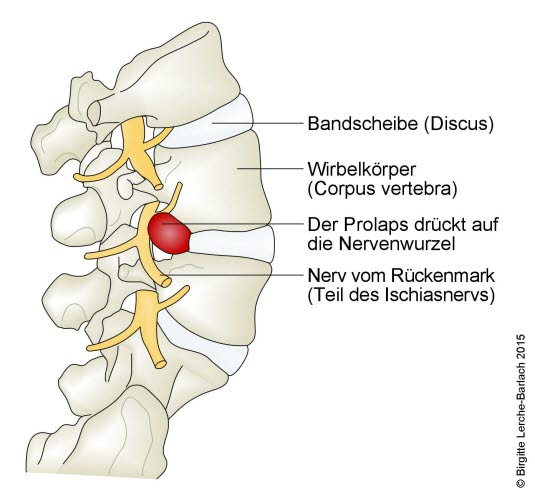
Wypadnięcie krążka międzykręgowego w odcinku lędźwiowym, widok z boku
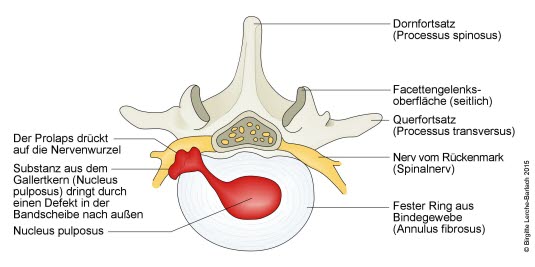
Wypadnięcie krążka międzykręgowego, przekrój poprzeczny krążka

Dermatomy

Test Lasègue'a
Źródła
Piśmiennictwo
- Borenstein DG, O'Mara JW Jr, Boden SD, et al. The value of magnetic resonance imaging of the lumbar spine to predict low-back pain in asymptomatic subjects. J Bone Joint Surg Am 2001; 83-A (9): 1306-11. www.ncbi.nlm.nih.gov
- Waddell G (Hrsg.): The back pain revolution. Edinburgh, London, New York, Oxford, Philadephia, St Louis, Sydney, Toronto: Churchill Livingstone, 2004.
- Suri P, Hunter DJ, Jouve C, et al. Nonsurgical treatment of lumbar disk herniation: are outcomes different in older adults. J Am Geriatr Soc 2011; 59: 423-9. PubMed
- Vroomen PC, de Krom MC, Wilmink JK, et al. Diagnostic value of history and physical examination in patients suspected of lumbosacral nerve root compression. J Neurol Neurosurg Psychiatry 2002; 72: 630-4. www.ncbi.nlm.nih.gov
- Lavy C, James A, Wilson-MacDonald J, Fairbank J. Cauda equina syndrome. BMJ 2009; 338: b936. BMJ (DOI)
- Kennedy JG, Soffe KE, McGrath A, Stephens MM, Walsh MG, McManus F. Predictors of outcome in cauda equina syndrome. Eur Spine J 1999; 8: 317-22. PubMed
- Peul WC, van den Hout WB, Brand R et al. Prolonged conservative care versus early surgery in patients with sciatica caused by lumbar disc herniation: two year results of a randomised controlled trial . BMJ 2008; 336: 1355-8. PubMed
- Kehlet H, Dahl JB. Anaesthesia, surgery and challenges in postoperative recovery. Lancet 2003; 362: 1921-8. PubMed
- el Barzouhi A, Vleggeert-Lankamp CL, Lycklama a Nijeholt GJ, et al. Magnetic resonance imaging in follow-up assessment of sciatica. N Engl J Med 2013 Mar 14;368(11):999-1007. doi: 10.1056/NEJMoa1209250. DOI
- Peul WC, van Houwelingen HC, van den Hout WB, et al, for the Leiden-The Hague Spine Intervention Prognostic Study Group. Surgery versus prolonged conservative treatment for sciatica. N Engl J Med 2007; 356: 2245-56. New England Journal of Medicine
- Koes BW, Scholten RJ, Mens JM, Bouter LM. Efficacy of non-steroidal anti-inflammatory drugs for low back pain: a systematic review of randomised clinical trials. Ann Rheum Dis 1997; 56: 214-23. PubMed
- Weber H, Holme I, Almlie E. The natural course of acute sciatica with nerve root symptoms in a double-blind placebo-controlled trial evaluating the effect of piroxicam. Spine 1993; 18: 1433-8. www.ncbi.nlm.nih.gov
- Mathieson S, Maher CG, McLachlan AJ, et al. Trial of pregabalin for acute and chronic sciatica. N Engl J Med 2017; 376(12): 1111-1120. pmid:28328324 PubMed
- Goldberg H, Firtch W, Tyburski M, et al. Oral steroids for acute radiculopathy due to a herniated lumbar disk. A randomized clinical trial. JAMA 2015; 313: 1915-23. doi:10.1001/jama.2015.4468 DOI
- Peul WC, van Houwelingen HC, van den Hout WB, Brand R, Eekhof JA, Tans JTJ, et al. Surgery versus prolonged conservative treatment for sciatica. N Engl J Med 2007; 356: 2245-56. New England Journal of Medicine
- Pearson A, Blood E, Frymoyer J, Herkowitz H, Abdu W, Woodward R, et al. SPORT intervertebral disc herniation: does back pain improve with surgery? In: Proceedings of 34th meeting of the International Society for the Study of the Lumbar Spine, Hong Kong, 10-14 June 2007:13. www.issls.org
- Gibson JNA, Waddell G. Surgical interventions for lumbar disc prolapse. Cochrane Database Syst Rev, issue 2, 2007. www.ncbi.nlm.nih.gov
- van den Hout WB, Peul WC, Koes BW et al. Prolonged conservative care versus early surgery in patients with sciatica from lumbar disc herniation: cost utility analysis alongside a randomised controlled trial. BMJ 2008; 336: 1351-4. British Medical Journal
- Singhal A, Bernstein M. Outpatient lumbar microdiscectomy: a prospective study in 122 patients. Can J Neurol Sci 2002: 29: 249-52. www.ncbi.nlm.nih.gov
- Oosterhuis T, Costa LO, Maher CG, et al. Rehabilitation after lumbar disc surgery. Cochrane Database Syst Rev. 2014 Mar 14;3:CD003007. PMID: 24627325. PubMed
- Carragee EJ, Han MY, Yang B et al. Activity restrictions after posterior lumbar discectomy. a prospektive study of outcomes in 152 cases with no postoperative restrictions. Spine 1999; 24: 46-51. www.ncbi.nlm.nih.gov
- Kjellby-Wendt G, Styf J, Carlsson SG. Early active rehabilitation after surgery for lumbar disc herniation: a prospektive, randomized study of psychometric assessment in 50 patients. Acta Orthop Scand 2001; 72: 518-24. PubMed
- Wegner I, Widyahening IS, van Tulder MW, et al. Traction for low-back pain with or without sciatica. Cochrane Database Syst Rev 2013; 8: CD003010. doi:23959683 www.ncbi.nlm.nih.gov
- Santilli V, Beghi E, Finucci S. Chiropractic manipulation in the treatment of acute back pain and sciatica with disc protrusion: a randomized double-blind clinical trial of active and simulated spinal manipulations. Spine J 2006; 6: 131-7. PubMed
- Graver V, Haaland AK, Loeb M, Magnæs B. 7-year follow-up after lumbar disc surgery. Results and predictors of outcome. Br J Neurosurg 1999; 13:178-84. pmid:10616588 PubMed
Autorzy
- Thomas M. Heim, dr n. med., dziennikarz naukowy, Fryburg